بيولوجيا الأعضاء التناسلية. الأعضاء التناسلية الداخلية للمرأة
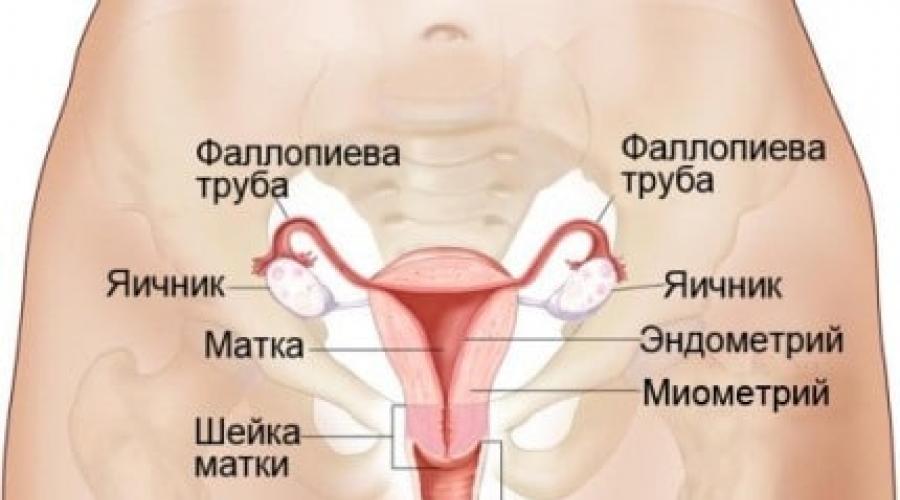
الجماع هو آلية للتفاعل المعقد بين الأعضاء التناسلية الذكرية والأنثوية. تشريح ألفةيوفر روابط بين البويضة والحيوانات المنوية ، مما يؤدي إلى الحمل. لفهم أفضل ، دعنا نحلل ما يحدث أثناء ممارسة الجنس.
قبل الشروع في النظر في تشريح الجماع ، من الضروري أن نتذكر كيف يتم ترتيب الجهاز التناسلي للذكور والإناث. من الضروري أيضًا فهم وظيفة كل مكون من مكونات الجهاز التناسلي. أولاً ، دعونا نلقي نظرة على الأعضاء التناسلية للمرأة.
- المبايض.
هذه غدد مقترنة تقع في تجويف الحوض. وظيفتها هي إفراز الهرمونات الجنسية الأنثوية. كما أنها تنتج نضوج البويضة.
- قناتي فالوب أو الرحم.
قناتا فالوب عبارة عن هيكل أنبوبي مزدوج. بمساعدتهم ، يتم توصيل تجويف الرحم بتجويف البطن.
- رحم.
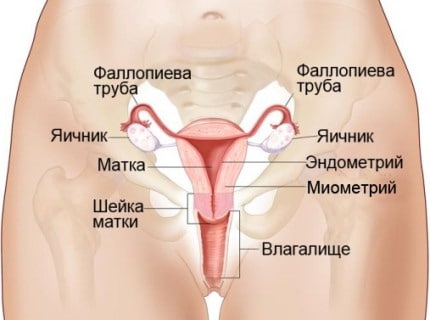
الجهاز التناسلي للأنثى.
العضو المجوف هو خزان لحمل الجنين. في بنية الجسم ، تتميز الرقبة والبرزخ والجسم.
- المهبل.
هذا عضو عضلي ، وهو أنبوب يتصل بالرحم. عند الإثارة ، يتم تشحيم الجدران بكثرة بإفراز الغدد المهبلية وغدد بارثولين ، وكذلك مع اختراق البلازما من الأوعية الدموية. تسمح الطبقة العضلية للعضو للمهبل بالتمدد إلى الحجم المطلوب. هذه الحقيقة في علم التشريح مهمة أثناء الولادة وأثناءها.
- الأشفار الكبيرة والصغيرة.
تقع على طول حواف الشق التناسلي ، لذا فهي تغطي المهبل وتحميه. هذه الهياكل غنية بالنهايات العصبية الحساسة. يتم إمداد الشفرين الصغيرين جيدًا بالدم ، وأثناء الإثارة الجنسية ، تمتلئان بالدم ويزداد حجمهما قليلاً.
- غدد بارثولين.
هذه هي غدد الإفراز الخارجي ، والتي تقع في سمك الشفرين الكبيرين. توجد مجاريها الإخراجية عند تقاطع الشفرين الصغيرين والكبيرين ، والسر ضروري لترطيب دهليز المهبل.
- بظر.
هذه درنة صغيرة تقع في منطقة الصوار الأمامي للشفرين الصغيرين ، وتتمثل مهمتها الرئيسية في توفير النشوة الجنسية. أثناء الإثارة ، هناك زيادة في حجم البظر وانتفاخه.
أجهزة الجهاز التناسليعند الرجال ، يتم تقسيمهم أيضًا إلى خارجي وداخلي. ضع في اعتبارك بنية الأعضاء التناسلية الذكرية. يظهر تشريحهم أدناه:
- الخصيتين.
هذه غدد مقترنة توجد في كيس الصفن. وتتمثل الوظيفة في إنتاج هرمون التستوستيرون والحيوانات المنوية.
- الحويصلات المنوية.
تشكيلات أنبوبية بها العديد من الغرف المجوفة. أنها تحتوي على العناصر الغذائية للحيوانات المنوية لضمان عملها.
- الأنابيب المنوية.
مصمم لإمداد الدم إلى الخصيتين وسحب البذور منهما. هنا ، تتشكل الحيوانات المنوية من الخلايا الجرثومية الأولية.
- الأسهر هي هياكل مصممة لإخراج الحيوانات المنوية.
- قضيب.
هذا هو العضو الرئيسي أثناء الجماع. يتكون من جسمين كهفيين وواحد إسفنجي. تخصص تشريحيا رأس وجسم القضيب. من المهم ملاحظة أن سطح القضيب بالكامل مشبع بمستقبلات حساسة. لذلك ، هذه هي المنطقة المثيرة للشهوة الجنسية للرجال.
- البروستات.
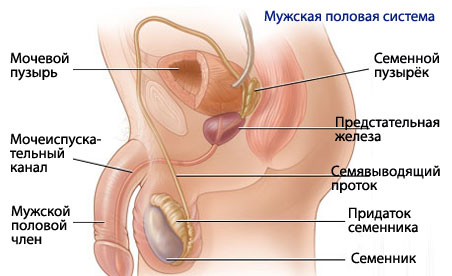
الجهاز التناسلي الذكري.
وهي إحدى الغدد الرئيسية في الجسم الذكري. تشارك البروستاتا في تنظيم الأداء الجنسي ، وهي مسؤولة عن جودة الحيوانات المنوية.
ماذا يحدث أثناء الجماع
بالنسبة للجماع ، يجب أن يكون كل من الرجل والمرأة في حالة من الإثارة. ويتجلى ذلك عند الرجل في وجود قضيب منتصب ، وفي المرأة ، من خلال زيادة إفراز المهبل. لا يتم تعزيز تطور الإثارة من خلال العوامل الفيزيائية فقط ، مثل تحفيز المناطق المثيرة للشهوة الجنسية. العوامل النفسية والحسية تشارك في تكوين التحضير للجماع.
استجابةً لتحفيز مناطق معينة من الدماغ والحبل الشوكي ، يعاني الرجال من توسع في الأوعية الدموية للقضيب. نتيجة لذلك ، يزداد تدفق الدم ، ويمتلئ الجسم الكهفي ، ويزداد حجم العضو التناسلي ويتصلب. هذه الآلية هي التي تسبب تكوين الانتصاب ، مما يجعل من الممكن للقضيب أن يخترق المهبل.
عند النساء ، أثناء الإثارة ، يزداد تدفق الدم إلى الأعضاء التناسلية ، ويزيد إفراز الغدد. من خلال جدران العديد من الأوعية الدموية التي تجدل المهبل ، يتسرب الجزء السائل من بلازما الدم إلى تجويفه. يوفر هذا التشريح الرطوبة للغشاء المخاطي المهبلي ، مما يسهل الجماع. وتجدر الإشارة إلى أن الحجم الطبيعي للمهبل يبلغ حوالي 8 سم ، ولكن بسبب المرونة في وقت الجماع ، يمكن أن يتوسع العضو ويغير شكله ويتكيف مع حجم القضيب.
إن عملية إدخال القضيب في المهبل هي منبهات أكبر للنشاط الجنسي. ثم يبدأ الرجل في ارتكاب الاحتكاكات. هذه حركات تبادلية يقوم بها الحوض ، ونتيجة لذلك يحدث التحفيز الجنسي المتبادل. يتم ترتيب تشريح النساء بطريقة تجعل تحفيز عنق الرحم والمهبل والبظر يحقق أقصى قدر من الرضا. عند الرجال ، لوحظ ذروة المتعة الجنسية مع تهيج مباشر لحشفة القضيب.

ينتهي الاتصال الجنسي بتحقيق النشوة الجنسية. في الوقت نفسه ، تؤدي تقلصات العضلات الحميمة عند الرجال إلى إطلاق الحيوانات المنوية. يُفرز السائل المنوي في عدة أجزاء. الجهاز التناسلي الأنثوي هو أنه في وقت النشوة الجنسية ، تمنع تقلصات العضلات تدفق السائل المنوي وتساعد على نقله إلى عنق الرحم. في المستقبل ، تدخل الحيوانات المنوية في تجويف الرحم ، ثم من منطقة القاع تخترق قناتي فالوب.
إذا حدث الجماع خلال فترة الإباضة ، فإن احتمال إخصاب البويضة مرتفع. يحدث الحمل عادةً في قناة فالوب ، وعندها فقط تنزل البويضة المخصبة إلى الرحم حيث تلتصق.
فيزيولوجيا الاتصال الجنسي هي عملية معقدة للتفاعل بين جميع أعضاء الجهاز التناسلي ، بالإضافة إلى سلسلة من العمليات الكيميائية الحيوية. لفهم آلية الاتصال الجنسي ، من الضروري أن نفهم بوضوح كيف الجهاز التناسليعند الرجال والنساء. سيساعدك هذا على فهم مشاعرك بشكل أفضل والعثور على المفتاح لتحقيق أقصى قدر من المتعة لشريكك.
ما هي الأعضاء التناسلية الداخلية للمرأة؟
تشمل الأعضاء التناسلية الداخلية للمرأة (الشكل 2.3): المهبل والرحم وملاحقه (قناتي فالوب والمبايض وأربطةهما - أربطة الرحم المستديرة والعريضة ، وأربطة المبيض الخاصة والمعلقة).
يرتبط ارتباطًا مباشرًا بالأعضاء التناسلية الداخلية بالنسيج الضام والتكوينات العضلية الملساء التي تنتمي إلى جهاز تثبيت الرحم: الرباط المستعرض (الرئيسي) والأربطة العانية الحويصلية والرباط العجزي الرحمي.
ما هو المهبل؟
المهبل (المهبل المهبلي) عبارة عن أنبوب يبلغ طوله 10-12 سم ، ويمتد من الأسفل إلى الأعلى ويتراجع إلى حد ما على طول المحور السلكي للحوض ، من دهليز المهبل إلى الرحم. يرتبط الجزء العلوي من المهبل بعنق الرحم ، ويشكل أربعة أقواس (أقواس المهبل): أمامي ، وخلفي ، واثنان جانبيان. أعمق هو القبو الخلفي ، على حدود الجزء السفلي من تجويف البطن في النساء - الرحم - المستقيم الفضاء (exavatio rectouterina). من خلال القبو الخلفي للمهبل ، يتم إجراء عدد من التدخلات التشخيصية والعلاجية (الثقوب التشخيصية ، وإدخال المواد الطبية في تجويف البطنوتنظير البطن وما إلى ذلك).
يبلغ سمك جدار المهبل 0.3-0.4 سم وله مرونة كبيرة. وتتكون من ثلاث طبقات: النسيج الضام الداخلي - المخاطي ، والوسطى - الأملس ، والنسيج الضام الخارجي. الغشاء المخاطي عبارة عن جلد معدل ومغطى بظهارة حرشفية طبقية وخالية من الغدد. خلال فترة البلوغ ، يتكون الغشاء المخاطي من ثنيات ، تقع في الغالب بشكل عرضي (rugae vaginalis). ينخفض طي الغشاء المخاطي بعد الولادة وفي النساء متعددات الولادة غير واضح. الغشاء المخاطي للمهبل لونه وردي شاحب ، والذي يصبح مزرقًا أثناء الحمل. الطبقة العضلية الوسطى الملساء قابلة للتمدد بدرجة كبيرة ، وهو أمر ضروري بشكل خاص أثناء الولادة. تربط طبقة النسيج الضام الخارجي المهبل به الهيئات المجاورة - مثانةوالمستقيم.
ما هو الرحم؟
الرحم (الرحم s. metra ، s. hyster) هو عضو مجوف عضلي ملساء ، على شكل كمثرى ، مضغوط في الاتجاه الأمامي الخلفي. يبلغ وزن الرحم عند المرأة الناضجة جنسياً عديمة الولادة حوالي 50 جرامًا ، وطوله 7-8 سم ، وأقصى عرض (في الأسفل) 5 سم ، وسمك الجدران 1-2 سم.
ينقسم الرحم إلى ثلاثة أقسام: العنق ، البرزخ ، الجسم (شكل 2.4).
يشكل عنق الرحم (عنق الرحم) حوالي ثلث الطول الكلي للعضو. في المرأة التي لم تلد بعد ، شكل الجزء المهبلي من عنق الرحم (portio vaginalis) يقترب من شكل مخروط مبتور (عنق تحت مخروطي) ، في المرأة التي ولدت ، يكون لها شكل أسطواني. تمر قناة عنق الرحم (canalis cervicalis) من خلال العنق بالكامل ، والتي لها شكل مغزلي. يساهم هذا الشكل بشكل أفضل في الاحتفاظ في تجويف السدادة المخاطية - سر غدد قناة عنق الرحم. يحتوي هذا المخاط على خصائص عالية جدًا للجراثيم ويمنع العدوى من دخول تجويف الرحم. تنفتح قناة عنق الرحم في تجويف الرحم مع نظام داخلي (oficium internum) وفي المهبل مع نظام خارجي (oficium externum). البلعوم الخارجي عند النساء اللواتي لم يولدن لهن شكل منقط ، في أولئك الذين ولدوا - شكل شق عرضي (بسبب الفجوات الصغيرة دائمًا في الولادة) (الشكل 2.5).
شكل تجويف الرحم في الجزء الأمامي مثلث.
البرزخ (البرزخ) - المنطقة الواقعة بين عنق الرحم وجسم الرحم ، بعرض حوالي 1 سم. من البرزخ في الثلث الثالث من الحمل ، يتكون الجزء السفلي من الرحم - أرق جزء من جدار الرحم أثناء الولادة. هذا هو المكان الذي تحدث فيه الفجوة في أغلب الأحيان.
الرحم ، في نفس المنطقة ، يتم إجراء شق في الرحم أثناء الجراحة عملية قيصرية.
جسم الرحم (corpus uteri) هو جزء من العضو الموجود فوق البرزخ ، ويسمى الجزء العلوي منه الجزء السفلي (قاع الرحم).
يتكون جدار الرحم من ثلاث طبقات (انظر الشكل 2.4): الطبقة الداخلية هي الغشاء المخاطي (بطانة الرحم) ، والطبقة الوسطى هي الطبقة العضلية (عضل الرحم) ، والطبقة الخارجية مصلية (محيط الرحم).
ما هي طبقات بطانة الرحم؟
ينقسم الغشاء المخاطي للرحم إلى طبقتين: قاعدية ووظيفية. أثناء الدورة الشهريةهناك تضخم وتضخم في الظهارة ، تستعد لاستقبال بويضة مخصبة. في حالة عدم حدوث الإخصاب ، يتم رفض الطبقة الوظيفية لبطانة الرحم ، والتي يصاحبها نزيف الحيض. في نهاية الحيض ، يبدأ تكوين طبقة وظيفية مرة أخرى بسبب خلايا الطبقة القاعدية.
ما هي بنية الطبقة الوسطى (العضلية) لجدار الرحم؟
تتكون الطبقة الوسطى (العضلية) من ألياف عضلية ملساء ، يتم ترتيب طبقاتها بشكل حلقي في الوسط وفي اتجاه مائل في الأقسام الخارجية والداخلية لسمك الجدار (الشكل 2.6).
كيف تغطي الطبقة المصلية الرحم؟
الطبقة الخارجية (المصلية) عبارة عن صفيحة حشوية من الصفاق ، والتي تلتحم بشكل غير متساو مع الرحم في أقسامها المختلفة. في المقدمة ، في موقع الانتقال إلى المثانة ، يشكل الصفاق طية حويصلية (plica vesiculouterina) ، والتي تحتها توجد كمية معينة من الألياف السائبة. أثناء العملية القيصرية ، لتوفير الوصول إلى الرحم ، يتم تشريح هذه الطية ثم تعمل على تغطية خياطة الرحم بشكل آمن (صفاق).
كيف يقع الرحم في تجويف الحوض؟
الوضع الطبيعي للرحم هو ميله الأمامي (عكس الاتجاه) مع تشكيل بين الجسم والرقبة بزاوية منفرجة ، مفتوحة من الأمام (الانكسار الأمامي) (الشكل 2.7).
ما هي الزوائد الرحمية؟
تشمل ملاحق الرحم (adnexa uteri) قناتي فالوب والمبيضين والأربطة.
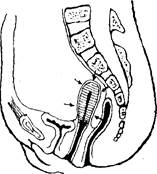
أ ب
أرز. 2.7. خيارات لوضع الرحم في تجويف الحوض:
أ - anterflexio-versio ؛ ب -نسخة retroflexio
ماذا يكون الهيكل التشريحيووظيفة قناتي فالوب؟
تغادر قناتا فالوب (tubae uterinae) من أسفل الرحم في منطقة أركانها وتنتقل إلى الأجزاء العلوية من الأربطة العريضة للرحم باتجاه الجدران الجانبية للحوض. قناتا فالوب هي قنوات البيض ، أي ولكن من خلالها تدخل البويضة في تجويف الرحم. يبلغ متوسط طول قناة فالوب من 10 إلى 12 سم ، ولم يتماثل لمعانها في جميع أنحاء:
أ) يحتوي الجزء الخلالي (pars intersticinalis) على لومن أنبوب يبلغ 0.5 مم ؛
ب) برزخ الأنبوب (برزخ البرزخ) - جزء من الأنبوب بعد خروجه من الرحم. القطر الداخلي للأنبوب هنا أكبر قليلاً منه في الجزء الخلالي:
ج) الجزء الأمبولي (pars ampularis) هو الجزء الأكثر سمكًا من الأنبوب ، ويزداد تجويفه هنا أيضًا ويصل في النهاية ، في ما يسمى القمع (infundib) ، 5 مم.
أطراف عديدة (fimbriae tubae) يبلغ طولها 1-1.5 مم من قمع الأنبوب. أطولها يسمى المبيض (fimbria ovarica) (الشكل 2.8).
يتكون جدار الأنبوب من ثلاث طبقات: داخلي - الغشاء المخاطي للأنبوب ، ويتكون من خلايا ظهارة أسطوانية مهدبة: وسط - عضلي ، تحتوي على
ألياف العضلات الملساء والغطاء المصلي الخارجي ، وهو الصفاق للرباط العريض للرحم.
تنقبض قناتي فالوب بشكل تمعجي ، مما يؤدي ، إلى جانب اهتزاز الأهداب ، إلى تعزيز تقدم البويضة في تجويف الرحم. في الأنسجة الرخوة في الطرف الأمبولي للأنبوب توجد تكوينات جنينية بدائية: epoophoron و paroophoron ، والتي تشكل ملحق المبيض (parovarium).
ما هي البنية التشريحية للمبايض ووظائفها؟
المبيض (ovarium s. oophoron) هو عضو مقترن ، وهو عبارة عن مناسل أنثوية بمتوسط حجم 3.5x2.5x1.5 سم ، وتنتج هرمونات جنسية أنثوية: الإستروجين والبروجسترون. يقع المبيض على الصفيحة الخلفية للرباط العريض للرحم بحيث يكون قسمه الأصغر - البوابة (hylus ovarii) التي تدخل من خلالها الأوعية والأعصاب مغطاة بالرباط العريض ومعظمها غير مغطى عن طريق الصفاق ويقع في التجويف البطني.
المبيض مغطى بظهارة مكعبة أو أسطوانية منخفضة ، توجد تحتها طبقة ثانية - الغلالة البيضاء ، تتكون من شبكة من ألياف الكولاجين. تحت البوجينيا هي الطبقة الرئيسية - المادة القشرية (المادة القشرية). توجد البصيلات في القشرة
في مراحل مختلفة من التطور. الطبقة الرابعة (النخاع) من المبيض عبارة عن نسيج ضام رقيق يحتوي على عدد كبير من الأوعية الدموية والأعصاب.
في المبيض ، يحدث نمو وتطور البويضة ، والتي يتم إخراجها في منتصف الدورة المبيضية من الجريب المتفجر وتدخل في تجويف البطن ثم عبر قناة فالوب إلى تجويف الرحم. بدلاً من الجريب المتفجر ، يتكون الجسم الأصفر (الجسم الأصفر) ، الذي ينتج البروجسترون ، وهو هرمون الحفاظ على الحمل. في النصف الثاني من الحمل ، عندما تتولى المشيمة وظيفة تكوين الهرمون ، يكون اللون أصفر
يخضع الجسم للانحدار ويتحول إلى جسم أبيض (corpus albicans).
ما الذي يضمن الحفاظ على مكانة الأعضاء الكهنوتية الداخلية للمرأة؟
يتم ضمان الحفاظ على نسب طبوغرافية معينة للأعضاء التناسلية الداخلية من خلال وجود جهاز تعليق وتثبيت ودعم. إن خصوصية وظيفة هذه الأجهزة هي أنه أثناء حمل الرحم والملاحق في وضع معين ، فإنها في نفس الوقت تضمن قدرتها على الحركة إلى حد كبير ، وهو أمر ضروري للتطور الطبيعي للحمل ومجرى الولادة. و
ما هو الجهاز المعلق للرحم؟
يتم تمثيل الجهاز المعلق للرحم وملحقاته من خلال الأربطة المزدوجة التي تربط هذه الأعضاء ببعضها البعض وبجدران الحوض (الشكل 2.9):
1) رباط الرحم العريض (lig. Latum uyeri) - الطية المستعرضة للصفاق ، التي تغطي جسم الرحم والأنابيب ، تشكل غلافها المصلي ومساريقا الأنابيب. تذهب الأربطة العريضة إلى الجدران الجانبية للحوض ، حيث تنتقل إلى الصفاق الجداري. المبيضان متصلان بسطحهما الخلفي في المقاطع الجانبية ؛
2) رباط المبيض الداعم (lig. يتم تفسير القوة النسبية لهذا الرباط من خلال الأوعية التي تمر عبره (أ. ضد. أوفاريكا) ؛
3) يمتد رباط المبيض الخاص (lig. ovarii propriium) في سمك الصفيحة الخلفية للرباط العريض من قطب المبيض الرحمي إلى الرحم. يحدد وجود عناصر العضلات الملساء وعبور الفروع المبيضية للشرايين والأوردة الرحمية قوة الرباط.
4) الرباط الدائري للرحم (lig. teres uteri) هو حبل طوله 10-15 سم ، وقطره 3-5 مم ، ويتكون من عضلات ملساء ونسيج ضام. تبدأ الأربطة المستديرة من الأمام وإلى الأسفل من الزوايا الأنبوبية للرحم وتنتقل تحت الصفائح الأمامية للأربطة العريضة في القنوات الأربية ، متفرعة في سمك الشفرين الكبيرين.
ما هي التكوينات التي تنتمي إلى جهاز تثبيت الرحم؟
جهاز تثبيت الرحم هو (الشكل 2.10):
1) رباط مستعرض (رئيسي) للرحم (lig. transversum uteri) ، يتكون من شبكة من العضلات الملساء مرتبة شعاعيًا وعناصر النسيج الضام المحيطة بالرقبة على مستوى نظام التشغيل الداخلي. يتم نسج ألياف الرباط الرئيسي في لفافة الحوض ، مما يثبت الرحم في قاع الحوض:
2) أربطة العانة الحويصلية (lig. pubovesicalis) - عضلات ملساء وألياف نسيج ضام تمتد من الجزء السفلي من السطح الأمامي للرحم إلى المثانة والعانة
3) أربطة الرحم العجزي (lig. sacrouterina) ، من العضلات الملساء والألياف الليفية. تأتي من السطح الخلفي لعنق الرحم ، إلى حد ما تحت مستوى البلعوم الداخلي ، وتغطي المستقيم من الجانبين وتندمج مع اللفافة الحوضية على السطح الداخلي للعجز.
يتم شد أربطة تعليق وتثبيت الرحم أثناء الحمل , توفير الحركة للرحم في الحدود اللازمة لنموه.
ما هو الجهاز الداعم للأعضاء التناسلية الداخلية للمرأة؟
الجهاز الداعم للأعضاء التناسلية الداخلية للمرأة هو عضلات ولفافة العجان التي تشكل قاع الحوض. عضلات قاع الحوضتنقسم إلى ثلاث طبقات: خارجية ووسطية وداخلية (الشكل 2.11).
تشمل الطبقة الخارجية العضلات التالية:
1) ischiocavernosus muscle (m. ischiocavernosus) - غرفة بخار تمتد من الحديبات الإسكية إلى البظر ؛
2) العضلة المنتفخة الإسفنجية (m. bulbospongiosus) - زوج من العضلات ، تغطي مدخل المهبل من كلا الجانبين ؛
3) العضلة الخارجية التي تضغط على الشرج (العضلة العاصرة الخارجية) ، تحيط بشكل حلقي بالمستقيم السفلي ؛
4) عادة ما تكون العضلة المستعرضة السطحية للعجان (m. transversus perinei superficialis) ضعيفة التطور. هذه عضلة مقترنة تمتد من السطح الداخلي للحدبة الإسكية إلى مركز وتر العجان ، حيث تتصل بالعضلة التي تحمل الاسم نفسه على الجانب الآخر.
تشمل الطبقة الوسطى من عضلات العجان ، والتي تسمى الحجاب الحاجز البولي التناسلي (diaphragma urogenitale) ، ما يلي:
1) عضلة تضغط على مجرى البول (م. مصرة مجرى البول الخارجي) ؛
2) العضلة المستعرضة العميقة للعجان (m. transversus perinea profundus) ، غرفة البخار ، وتقع في مثلث بين عظام الارتفاق والعانة والإسك.
تشكل الطبقة الداخلية لعضلات قاع الحوض ، أو الحجاب الحاجز للحوض (الحجاب الحاجز) عضلة ترفع فتحة الشرج (العضلة الرافعة للشرج). هذه عضلة قوية متطورة تتكون من ثلاث حزم متزاوجة (أرجل):
1) عضلة العانة العصعصية (m. pubococcygeus) ؛
2) العضلة الحرقفية - العصعصية (M. iliococcygeus) ؛
3) عضلة العصعصية (m. ischiococcygeus).
أثناء الولادة ، غالبًا ما يصاب العجان ، وتتضرر الطبقة الداخلية من قاع الحوض. يجب خياطة هذه العضلات بحذر شديد ، حيث أن الطبقة الداخلية من قاع الحوض لها أهمية قصوى في الحفاظ على وضعية المهبل والرحم.
كيف يتم إمداد الدم وتعصيب الأعضاء التناسلية الأنثوية؟
تستقبل الأعضاء التناسلية الداخلية الدم من الأوعية المزدوجة ، وهي فروع الشريان الأورطي (الشرايين المبيضية) أو فروع الشرايين الحرقفية (الشرايين الرحمية) (الشكل 2.12).
يمتد الشريان الرحمي (a.
شريان المبيض (a. ovarica) ، التي توفر فروعها إمدادات الدم إلى المبيض والأنبوب والرحم جزئيًا ، وتشكل مفاغرة مع فروع الشريان الرحمي.
الجزء العلوييتلقى المهبل التغذية من الشريان المهبلي المقترن (A. vaginalis) ، وهو فرع من الشريان الرحمي. في الجزء الأوسط ، يتم إمداد الدم عن طريق الفروع المهبلية للشريان الكيسي السفلي المزدوج (a. vesicalis السفلي) والشريان المستقيم الأوسط (a. إلياكا إنترنا).
يستقبل الجزء السفلي من الأنبوب المهبلي الدم من الشريان الفرجي الداخلي المقترن (a. pudenda interna) والشريان المستقيم الأوسط (a. rectalis media) ، ويمتد أيضًا من الشريان الحرقفي الداخلي (a.
يتم إجراء التدفق الوريدي على طول الأوردة التي تحمل الاسم نفسه ، وتشكيل الضفائر في سماكة الأربطة العريضة بين الرحم والمبيضين (ضفيرة الرحم المبيضية) وبين المثانة والمهبل (الضفيرة المثانية المهبلية).
يتم تعصيب الأعضاء التناسلية الداخلية من الضفائر العصبيةيقع في التجويف البطني والحوض الصغير: علوي معدي ، أسفل معدي (حوض) ، مهبلي ، مبيض. يتلقى جسم الرحم بشكل أساسي أليافًا متعاطفة ، وعنق الرحم والمهبل - السمبتاوي.
جهاز الجهاز التناسلي للأنثى
يشمل الجهاز التناسلي للمرأة الأعضاء التالية: المبيض وقناتي فالوب والرحم والمهبل. يضمنون معًا قدرتها على الإنجاب.
الرحم هو عضو مجوف يقع في منطقة الحوض (الشكل 2). إن عضلات الرحم مرنة ، مما يسمح لها بالتمدد طوال فترة الحمل ، وفي نفس الوقت قوية جدًا - وهذا ضروري لدفع الجنين المتشكل عبر قناة الولادة. داخل تجويف الرحم مبطن ببطانة الرحم - غشاء مخاطي تُثبت عليه البويضة الملقحة. إذا لم يحدث الإخصاب ، يتم إطلاق البويضة مع الغشاء المخاطي أثناء الحيض.
تصل قناتا فالوب ، التي يبلغ طولها حوالي ديسيمتر ، الرحم بالمبيضين (الشكل 1). في النهايات لديهم عمليات صغيرة تلتقط بيضة ناضجة ثم توجهها إلى تجويف الرحم. ويربط عنق الرحم تجويف الرحم بالمهبل - وهو أنبوب عضلي يبلغ طوله حوالي 8 سم ، والمهبل مثل الرحم مرن للغاية ، مما يسمح له بالمرور من خلاله للجنين أثناء الولادة.
المبيضان عبارة عن غدد خاصة تقع على جانبي الرحم. منذ الولادة ، يخزن كل منها حوالي 400 ألف بيضة. مع بداية الدورة الشهرية ، كل شهر تغادر بويضة واحدة جاهزة للتخصيب المبيض ، أي تحدث الإباضة. تنضج البويضة الموجودة في المبيض داخل حويصلة خاصة - الجريب. في الوقت نفسه ، تستعد بطانة الرحم لاستقبال البويضة في حالة الإخصاب. تغادر البويضة الناضجة المبيض في التجويف البطني ، ولكن يتم التقاطها على الفور من خلال العمليات المهدبة لقناة فالوب ، ومن خلال الأنبوب تدخل الرحم. إذا التقت في طريقها بخلية منوية ، فإن البويضة الملقحة يتم تثبيتها على بطانة الرحم ، ولا يحدث فصلها في شكل الحيض. تبدأ الخلية الثابتة في النمو ومن تلك اللحظة يحدث الحمل. خلاف ذلك ، فإن بطانة الرحم ، مع البويضة ، تغادر الجسم.
1. المهبل. 2. عنق الرحم. 3. قناة عنق الرحم. 4. بطانة الرحم. 5. عضل الرحم (طبقة العضلات)؛ 6. قاع الرحم. 7. رباط المبيض. 8. قناة فالوب. 9. فيمبريا. 10. بصيلات في مراحل مختلفة من النضج. 11. التبويض. 12. الإخصاب. 13. الحيوانات المنوية.
أ. عظم العانة. باء مجرى البول. جيم المثانة. D. المهبل. E. المستقيم. F. العصعص. G. عضلات قاع الحوض. حاء الرحم. أولا المبيض قناة فالوب.
تلعب المبايض دورا هامالكل شيء الجسد الأنثوي. يمكن أن يحدث الحمل فقط عندما تكون البويضة جاهزة تمامًا لها. ونضجه يحدث مباشرة في المبايض. تبدأ هذه الغدد في العمل بكامل قوتها عندما تبدأ الفتاة في سن البلوغ ، وتستمر في القيام بذلك حتى سن اليأس. كل شهر يقوم المبيض بتجهيز جسد الأنثى للحمل ، وإذا لم يحدث تتكرر الدورة مرة أخرى. نظرًا لأن البويضات الجديدة لا تتشكل طوال الحياة ، ولكن يتم استهلاك البويضات التي وُضعت في الأصل في المبايض فقط ، ينخفض عدد هذه الخلايا تدريجيًا. بحلول وقت انقطاع الطمث ، لا يبقون على الإطلاق. لهذا السبب يجب حماية الصحة الإنجابية منذ سن مبكرة.
الجهاز التناسلي للمرأة هو مرآة للحالة العامة لجسدها ، فهي أول من يستجيب للتوتر والتأثيرات السلبية الأخرى. يهدد ضعف المبيض عدم انتظام الدورة الشهرية ويقلل من فرص المرأة في الحمل الطبيعي. لذلك لا بد من علاج ضعف المبيض وفي أسرع وقت ممكن. حتى الآن ، اقترح العلماء الروس طريقة حديثة وفريدة من نوعها لدعم أداء الجهاز التناسلي للأنثى - Ovariamin. هذا هو منظم بيولوجي طبيعي يشارك في الحفاظ على وظيفة المبيض الطبيعية ، "ضبط" جسم المرأة للحصول على حمل صحي.
يجب أن تعرف كل امرأة بنية ووظيفة أعضائها التناسلية من أجل فهم كيفية عمل جسدها وما الذي يمكن أن يتسبب بالضبط في حدوث وتطور أمراض الأعضاء التناسلية ، وما الذي يجب أن تنتبه إليه ، وما الأعراض (المظاهر) التي يجب تنبيهها لها.
المرأة لديها الخارجية والداخليةالأعضاء التناسلية. ل في الخارج ترتبط: العانة والألمالشفرين لها ، الشفرين الصغيرين ، غدد بارثولين ، البظر ، الفتحة الخارجية للبولالقناة المنبعثة. الأعضاء التناسلية الداخلية توجد النساء في تجويف الحوض وتشمل المهبل والرحم وقناتي فالوب والمبيض.
غشاء البكارةعند الفتيات يعمل كقسم بين الأعضاء التناسلية الخارجية والداخلية.
العانة- ارتفاع مثلثي ، غني بالأنسجة الدهنية تحت الجلد ويقع في الجزء السفلي من جدار البطن. إلى اليمين واليسار منها الطيات الأربية. خلال فترة البلوغ ، يتم تغطيتها بالشعر (11-14 سنة) ، و نوع الشعر الأنثوييختلف عن الذكر: عند النساء ، يبدو الحد العلوي من خط الشعر كخط مستقيم ، وفي الرجال يشير إلى السرة.
إذا كان لدى المرأة نوع من نمو الشعر الذكري ، فهذا يشير إما إلى خلل في المبيضين ، أو وظيفة مفرطة في قشرة الغدة الكظرية ، أي خلفية هرمونية غير صحيحة ، وهو انتهاك لوظيفة الجسد الأنثوي ، والذي يمكن أن يكون ، على وجه الخصوص ، سبب العقم.
الشفرين الكبيرين
تحت العانة الشفرين الكبيرين- طياتان جلديتان تعسفيتان تحدان من فجوة الأعضاء التناسلية من الجانبين. يمرون من الأمام إلى جلد العانة ، وخلفهم يضيقون تدريجياً ويتصلون على طول خط الوسط. سطحها الخارجي مغطى بالشعر ، والسطح الداخلي يمثله جلد وردي شاحب رقيق يشبه الغشاء المخاطي. يحتوي جلد السطح الخارجي على غدد عرقية ودهنية. يوجد تحته الألياف الغنية بالدهون ، والتي تمر فيها الأوعية والأعصاب والألياف الليفية.
غدة بارثولين
يوجد في الثلث السفلي من كل شفرين كبيرين غدة بارثولينالتي تنتج سائلًا مصممًا لترطيب الفجوة التناسلية. سر غدة بارثولينأبيض ، قلوي ، مع رائحة مميزة. أثناء الإثارة الجنسية ، يتم إطلاقه في الخارج بكميات كبيرة ، ويرطب سطح الدهليز ومدخل المهبل. يلعب هذا العضو "غير المهم" دورًا مهمًا للغاية في الحياة الجنسية للمرأة.
مع التخلف الجنسي (الطفولة)ونقص الهرمونات السن يأسهناك انخفاض حاد في وظيفة غدة بارثولين ، وانخفاض حاد في كمية التزييت ، والمرأة تعاني من الجفاف ، وأثناء الجماع وبعدها - حرق وألم في الفرج وفي منطقة الفرج في مدخل المهبل ، قد يحدث ألم.
تحتاج المرأة إلى معرفة أن غدة بارثولين يمكن أن تشكل أكياسًا وتصبح ملتهبة ومتقيحة.
كيسيتكون من انسداد مجرى إفراز الغدة نتيجة الالتهاب. غالبًا ما يقع الكيس في الثلث السفلي من الشفرين الكبيرين. يمكن أن تكون صغيرة الحجم - 2-3 سم ، لها تناسق مرن ولا تتداخل مع المرأة. لكن هذا يحدث غالبًا تقيح الكيس، ألم ، تورم ، احمرار فوق الكيس ، ترتفع درجة حرارة جسم المرأة. في هذه الحالات ، يجب أن تأتي على وجه السرعة إلى طبيب أمراض النساء للإحالة إلى المستشفى ، حيث سيفتحون الغدة ويستنزفونها (أي إدخال شريط مطاطي رفيع في الجرح حتى لا يتضخم الجرح قبل الأوان حتى التركيز القيحي أفرغت تماما). بعد تفريغ البؤرة وتهدئة الالتهاب ، يمكن إجراء إزالة وتقشير الكيس. يشار إلى هذا بشكل خاص في القروح المتكررة. لكن عملية إزالة الغدة تتم فقط عندما تهدأ العمليات الالتهابية في الكيس تمامًا. العملية سهلة وجيدة التحمل.
الشفرين الصغيرين
الشفرين الصغيرين- هذا هو الزوج الثاني من طيات الجلد الطولية التي تغطيها الشفرين الكبيرين على طولهما. عادة ما تكون مرئية إذا قمت بنشر الشفرين الكبيرين بيدك. في الطفولة الجنسيةالشفرين الكبيرين لا يغطيان الصغرى. لوحظ هذا أيضًا مع زيادة نسبية في الشفرين الصغيرين (تضخمهما) - مع التمدد المفرط أثناء الولادة ، مع وضعهما المرتفع جدًا (يبرزان من الأعلى). الشفرين الصغيرين مغطاة بغشاء مخاطي يتناسب معه عدد كبير من الأوعية والنهايات العصبية.
بظرتقع في قمة التقاء الشفرين الصغيرين. إنه جسم صغير مخروطي الشكل يتألف من جسمين كهفيين متلاصقين. في أجسام كهفية(كما في القضيب الذكري) توجد تجاويف متصلة يدور فيها الدم. بالإضافة إلى ذلك ، لديها عدد كبير من النهايات العصبية.
يجب على النساء المسنات والنساء في سن الشيخوخة الانتباه أيضًا إلى أعضائهن التناسلية الخارجية.
أولاً ، تغيير النظافة: نتيجة لترقق الغشاء المخاطي ، يجب إجراء الوضوء بوسائل غير مجففة ؛ ثانيًا ، متى زيادة الجفافاستخدام مواد تشحيم مختلفة ؛ ثالثًا ، قد يكون هناك ملاحظة في هذا العمر الكراوروسيسو طلوان الفرج، وهي أمراض سرطانية تتطلب مراقبة من قبل طبيب أمراض النساء.
كراوروز- تجعد وضمور في الأعضاء التناسلية الخارجية مع انخفاض حاد في الأنسجة الدهنية للشفرين الكبيرين وضمور دهني و الغدد العرقية. نتيجة لذلك ، يضيق مدخل المهبل بشكل حاد. يصبح الجلد جافًا وسهل التلف. تشكو امرأة من حكة وحرقان ، مما يؤدي إلى حك الجلد ، ما يصاحب ذلك من التهاب في الفرج.
الطلاوة في الفرجغالبًا ما يقترن بالتقرن ، ولكن يمكن أن يحدث أيضًا بشكل مستقل. تظهر لويحات جافة بأحجام وتركيبات مختلفة على الأعضاء التناسلية: مسطحة أو مرتفعة فوق الجلد أو على شكل ثآليل.
يتم فحص النساء المصابات بالكرات البيضاء وطلاوة الفرج من قبل طبيب أمراض النساء. يأخذون بصمات لوجود خلايا غير نمطية ، ويفحصونها بمجهر خاص (منظار المهبل) ، وأحيانًا يأخذون خزعة. مع استبعاد اللانمطية (الخلايا السرطانية) ، يصف الطبيب العلاج للنساء - المراهم التي تحتوي على الهرمونات والعوامل المضادة للحكة والفيتامينات. يعالج الطلاوة بالكي بالليزر أو النيتروجين السائل.
سرطان الأعضاء التناسلية الخارجيةغالبًا ما يتطور على خلفية الكراورز والطلاوة عند النساء فوق سن 60 عامًا. غالبًا ما يقع الورم في منطقة الشفرين الكبيرين والبظر والشفرين الصغيرين ، الإحليل، الصوار الخلفي (نادرًا - في غدة بارثولين). يتجلى السرطان في شكل انضغاط أو تقرحات أو عقد أو حليمات. في الوقت نفسه ، تلاحظ المرأة الحكة والحرقان في الأعضاء التناسلية الخارجية ، وعندما ينمو الورم في الأنسجة الأساسية ، يظهر الألم. في هذه الحالة ، تظهر الغدد الليمفاوية الأربية المتضخمة.
الدهليز المهبلي
تخصيص دهليز- المسافة بين البظر وصوار الشفرين. بالنسبة للفتيات والفتيات ، فهو بمثابة حدود غشاء البكارة- غشاء به العديد من الأوعية الدموية والألياف العصبية. يحدث تمزقه أثناء الجماع الأول. عندما يتمزق غشاء البكارة ، يحدث ألم متفاوت الشدة ويحدث نزيف طفيف من الأوعية الممزقة. على الرغم من وجود استثناءات غير سارة: تأتي الفتيات أحيانًا إلى مستشفى أمراض النساء بعد ليلة الزفاف.
يحدث أحيانا عدوى في المهبلفي منطقة غشاء البكارة - ما يسمى رتق غشاء البكارة. يوجد في سن البلوغ ، عندما ينكشف غياب الحيض. يتراكم الدم أثناء الحيض في المهبل ويمد جدرانه. المهبل عبارة عن كيس مليء بالدم. مع التكدس المتكرر للدم وغياب إمكانية التدفق الطبيعي للخارج ، يمكن للدم أن يخترق الرحم والأنابيب. في الوقت نفسه ، تلاحظ الفتاة ألمًا متكررًا في أسفل البطن ، ولا يوجد حيض ، على الرغم من أن الخصائص الجنسية الثانوية تتوافق مع العمر. عند الفحص ، يكتشف الطبيب عدم وجود ثقب في غشاء البكارة ، فهو مزرق ويتضخم. في حالة وجود صعوبة في التشخيص ، يتم إجراء الموجات فوق الصوتية. العلاج بسيط - يتم عمل شق صليبي في غشاء البكارة وخياطة الأطراف.
يمكن أيضًا أن يتواجد الرتق (أي الانصهار واضطرابات المباح) في المهبل (الأقسام العلوية والمتوسطة والسفلية). يتراكم دم الحيض في هذه الحالة فوق موقع رتق.
يتجلى رتق أيضًا في آلام دورية في أسفل البطن وأسفل الظهر في حالة عدم وجود الحيض. يقوم الطبيب بفحص المهبل لتحديد مكان الإصابة به ، ويقوم بإجراء تصوير بالموجات فوق الصوتية. العلاج جراحي أيضًا.
ربما غياب خلقي للمهبل (عدم تنسج)، في حين أن الرحم وقناتي فالوب والمبيضين متخلفان. الفتاة ليس لها حيض والحياة الجنسية مستحيلة. العلاج الجراحي - إنشاء مهبل اصطناعي من القولون السيني.
يوجد في دهليز المهبل أيضًا فتحة خارجية لمجرى البول للمرأة - 2-3 سم تحت البظر ، ولها شكل دائري ، يشبه الشق ، على شكل نجمة أو نصف قمري.
المهبل
المهبل- عضو عضلي أنبوبي ذو بنية مرنة ويبدأ من غشاء البكارة (أو ما تبقى منه) وينتهي عند نقطة التعلق به عنق الرحم. طوله 8-9 سم ، عرضه - 2-3 سم ، من الداخل جدرانه مغطاة بغشاء مخاطي لونه وردي باهت. المهبل له طبقة عضلات دائرية (عرضية) وطولية، الطي الطولي. تسمح هذه الطيات لها بالتمدد كثيرًا أثناء الجماع والولادة.
بعد الولادة ، يتم تنعيم الطيات المخاطية ، وفي النساء متعددات الولادة ، يكون السطح الداخلي للمهبل ناعمًا بشكل عام ، لكن المهبل يحتفظ بالمرونة. في سن الشيخوخة ، يختفي الطي حتى عند النساء اللائي لا يولدن بسبب الضمور التدريجي للأعضاء التناسلية ، ولكن عند النساء الأكبر سنًا ، تختفي أيضًا مرونة المهبل ، وتقل قدرته ، ولا يوجد تزييت. يجب أن يؤخذ هذا في الاعتبار من قبل النساء الأكبر سنا اللائي ما زلن يعشن جنسيا.
الإفرازات الموجودة في المهبل غدد قناة عنق الرحم. بحد ذاتها الغشاء المخاطي للمهبللا يحتوي على غدد ولا يفرز. في حالة صحية كاملة ، لا تشعر المرأة عمليًا بإفرازات مهبلية ، فهي طفيفة جدًا ، ولها تفاعل حمضي ، حيث يحتوي المهبل عصي دودرلينبكتيريا حمض اللاكتيك التي تفرز حمض اللاكتيك. من خلال خلق هذه البيئة الحمضية ، فإنها تمنع تكاثر الكائنات الحية الدقيقة الأخرى وتخلق بيئة معقمة في المهبل تقريبًا. حتى لو لم تدخل كمية كبيرة جدًا من الكائنات الحية الدقيقة الأخرى (بما في ذلك المسببة للأمراض) ، فإنها تموت ، أي أن مهبل المرأة السليمة قادر على التنظيف الذاتي.
ولكن إذا كان عدد الميكروبات كبيرًا وتم تعزيزها (خبيثة) ، أو تم تقليل دفاعات الغشاء المخاطي المهبلي ، أو كان هناك القليل من عصي Doderlein ، فإن عملية التهابية واحدة أو أخرى تتطور (اعتمادًا على نوع العامل الممرض).
في هذه الحالة ، يتغير رد فعل إفراز المهبل إلى القلوية ، وفي مسحات المهبل ، عند فحصها تحت المجهر ، يمكن اكتشاف عدد كبير من الكائنات الحية الدقيقة "الغريبة": المكورات العنقودية ، العقدية ، الخميرةالفطريات و خيوط الفطريات ، المشعرات(لداء المشعرات) الكائنات الاوليهوكذلك في الدراسات الخاصة - الميكوبلازما ، الكلاميديا ، فيروسات مختلفةالخ. المرأة نفسها ، المصابة بالتهاب المهبل ، بغض النظر عن نوع العامل الممرض ، ستشعر بزيادة كمية الإفرازات المهبلية (بلون أو آخر برائحة أو بأخرى) ، إحساس بالحرقان ، حكة. قد يكون هناك أيضًا ثقل في أسفل البطن ، وألم وخز في المهبل. درجة الحرارة طبيعية ، لا تتأثر الحالة الصحية العامة.
في الأمراض المنقولة جنسيا، على سبيل المثال متى السيلان، ليس فقط المرأة تعاني ، ولكن أيضًا شريكها الجنسي: بسبب عدم معرفتها بمرضها ، فإن المرأة تصيب أولئك الذين تمارس الجنس معهم ، أي تعمل كموزع للعدوى. بالإضافة إلى ذلك ، يؤدي السيلان المتقدم إلى ظهور أورام قيحية قيحية في تجويف البطن ، وهذا يهدد بالتهاب الصفاق.
في الجزء العلوي ، في عنق الرحم ، يتشكل المهبل ، كما كان ، جيوب ، ما يسمى الأقبية الأمامية والخلفية والجانبيةالمهبل.
يسمى الجزء من عنق الرحم الذي يمتد إلى المهبل الجزء المهبلي من عنق الرحم. يبلغ سمكها من 1 إلى 1.5 سم وطولها حوالي 2.5 إلى 3.5 سم وهي أسطوانية الشكل. يمر داخل عنق الرحم قناة تسمى عنق الرحم (عنق الرحم). إنه ضيق جدًا ومملوء دائمًا بسدادة مخاطية ، مما يمنع ميكانيكيًا وكيميائيًا تغلغل الميكروبات في الرحم. سر غدد قناة عنق الرحمله رد فعل قلوي.
تموت جميع الكائنات الحية الدقيقة المسببة للأمراض التي لا يمكن أن توجد في المهبل في المهبل. بيئة حمضية، وتموت البكتيريا المقاومة للأحماض في البيئة القلوية لمحتويات عنق الرحم.
بالإضافة إلى ذلك ، يعطي الاختلاف في رد فعل المهبل وقناة عنق الرحم اتجاه حركة الحيوانات المنوية، التي لا تتسامح مع تفاعل حمضي و "تجري" بشكل عاجل من المهبل إلى البيئة القلوية لقناة عنق الرحم ، وهو أمر مواتٍ لها. وكلما "ركضوا" بشكل أسرع ، قل موتهم في المهبل. بعد الوصول إلى قناة عنق الرحم ، يتم امتصاص الحيوانات المنوية بواسطة السدادة المخاطية وبمساعدة هذا "المصعد" يتم توصيلها على الفور إلى الرحم ، لأنه أثناء هزة الجماع تنفتح قناة عنق الرحم قليلاً ، وتتحرك السدادة المخاطية للأمام قليلاً ، ثم يمتص بسرعة. لذلك ، مع النشوة الجنسية المتزامنة أو المتزامنة تقريبًا ، يحدث الإخصاب بشكل أسرع وبخسارة أقل. ولكن حتى لو لم يكن لدى المرأة هزة الجماع على الإطلاق ، فإن الحيوانات المنوية ستظل تشق طريقها عبر السدادة المخاطية وعاجلاً أم آجلاً سينتهي بها الأمر بطريقة أو بأخرى في تجويف الرحم.
الحاجز (أي الواقي من الميكروبات)تقلص الغشاء المخاطي للمهبل وعنق الرحم مع انخفاض حرارة الجسم بعد المعاناة. أمراض معدية، انخفاض في المناعة العامة ، بعد العلاج بالمضادات الحيوية (هناك انخفاض في عصي الدودرلين في المهبل ، وتطور دسباقتريوز المهبل) ، وهذا يسبب التهاب في المهبل ، وفي قناة عنق الرحم من عنق الرحم ، ثم في قناة عنق الرحم. سطح عنق الرحم نفسه. النامية التهاب باطن عنق الرحم(زيادة كمية الإفرازات) ، والتي إذا تُركت دون علاج ، تتحول إلى تآكل عنق الرحم. تآكل عنق الرحميمكن أيضًا أن تكون ذات طبيعة هرمونية (عند الفتيات الصغيرات) ، أو ذات طبيعة مؤلمة على خلفية الشقوق الصغيرة في عنق الرحم بعد الولادة ، أو على خلفية الدموع الكبيرة مع انقلاب الغشاء المخاطي (الشتر الخارجي).
يعتبر تآكل عنق الرحم من الأمراض الخلفية ، أي على خلفية التآكل ، قد تحدث أمراض أخرى أكثر شدة في عنق الرحم ، بما في ذلك السرطانية ، ونقص الكريات البيض ، والأورام الحميدة ، وسرطان عنق الرحم.
بالإضافة إلى ذلك ، مع الوجود المطول لتآكل عنق الرحم ، قد تظهر عليه مناطق من التنكس الخبيث. مع المستوى الحالي لتطور أمراض النساء ، يجب على المرأة ببساطة أن تخجل من عدم معالجة تآكل عنق الرحم. في الفتيات الصغيرات اللائي لا يولدن ، يفحص الطبيب مسحات للخلايا غير النمطية ويقوم بإجراء التنظير المهبلي (فحص تآكل عنق الرحم باستخدام مجهر خاص) لاستبعاد التنكس السرطاني للتآكل. مع صورة مواتية يتم إجراء العلاج المضاد للالتهابات. في النساء اللواتي وضعن ، إلزامي بعد الولادة في عيادة ما قبل الولادةفحص عنق الرحم الأمراض الالتهابيةوتآكل. عندما يتم الكشف عن تآكل عنق الرحم ، فمن الضروري اختبار مسحة للخلايا السرطانية غير النمطيةو على وجود التهاباتمع الفحص بالمنظار. عندما يتم الكشف عن العدوى ، يتم علاج المرأة ، اعتمادًا على نوع العامل الممرض. مع وجود مؤشرات جيدة للمسحات اللاحقة ، يتم "الكي" للتآكل صدمة كهربائية(التخثير الكهربي) ، نيتروجين سائل(التخثير بالتبريد) أو الليزر(التخثر بالليزر). التآكل عند المرأة أثناء الولادة يمنع التدريج جهاز داخل الرحم. اليوم هو أبسط وسيلة غير ضارة وفعالة لمنع الحمل.
يجب فحص السلوك الصحيح للمرأة بعد الولادة من قبل طبيب أمراض النساء في عيادة ما قبل الولادة بعد الدورة الشهرية الأولى (عادة ما تكون أكثر وفرة وطويلة) ، عند اكتشاف الأمراض. قبل وصول الحيض وقبل وضع جهاز داخل الرحم ، من الضروري استبعاده تمامًا الحياة الجنسية، لأن حالات الحمل والإجهاض اللاحقة في وجود تآكل عنق الرحم تزيد من تفاقم حالة التآكل وتأخير العلاج.
في بعض مستشفيات الولادة ، مع الولادات الطبيعية والاختبارات الجيدة للمسحات المهبلية ، يتم إعطاء النفاس جهازًا داخل الرحم ، ولكن هناك ضمان بأن تآكل عنق الرحم لن يظهر بعد فترة النفاسلا ، لذلك ، على الرغم من ذلك ، يجب على المرأة أن تأتي للفحص في عيادة ما قبل الولادة بعد الحيض الأول.
بعد التخثر ("الكي") لتآكل عنق الرحم ، من الضروري أيضًا استبعاد النشاط الجنسي للوقاية من العدوى ، والأهم من ذلك ، منع إفراز "القرحة" المبكرة - القشرة التي يمكن أن تسبب النزيف. في الدورة الشهرية التالية ، عادة ما تنسلخ القشرة تلقائيًا ويفتح غشاء مخاطي وردي نظيف على عنق الرحم. يتم عرض المرأة مرة أخرى على الطبيب ، ويقرر الطبيب وضع جهاز داخل الرحم لها.
تحتاج النساء إلى معرفة أن هناك مرضًا مثل الانتباذ البطاني الرحمي - وهو مرض نشط هرمونيًا يصيب النساء فقط في أكثر سن نشاطاً وينخفض حتى يختفي تمامًا بعد انقطاع الطمث.
يتميز التهاب بطانة الرحم بحقيقة أن بؤر الأنسجة تتطور خارج الغشاء المخاطي للرحم ، وهي مماثلة في التركيب والوظيفة للغشاء المخاطي للرحم. في هذه البؤر ، وتحت تأثير هرمونات المبيض ، تحدث نفس التغيرات الدورية تمامًا كما في الغشاء المخاطي للرحم: النمو والموت والسقوط مع تدمير الأوعية الدموية ونزيف واحد أو آخر. تسبب هذه التغييرات أعراضًا معينة لدى النساء ، والتي تعتمد على موقع بؤر الانتباذ البطاني الرحمي ، ودرجة تطورها وانتشارها.
إن الانتباذ البطاني الرحمي هو مرض تدريجي ، ولا يمكن للطرق المحافظة إلا أن توقفه ، ويمكن للطرق التشغيلية أن تنشر بؤره إلى أماكن أخرى. تتميز جميع أشكال الانتباذ البطاني الرحمي بالألم وعدم انتظام الدورة الشهرية (الدورة الشهرية المؤلمة أو إفرازات دموية أو دموية قبل وبعد الحيض).
ل بطانة الرحم العنقيةيعتبر التبقع بين الفترات من الخصائص المميزة ، فقد يكون هناك اكتشاف ملامس بعد الجماع. الإفرازات وفيرة بشكل خاص في فترة ما قبل الحيض (3-5 أيام قبل الحيض) ، حيث تنمو بؤر بطانة الرحم (مثل الغشاء المخاطي للرحم) بقوة خاصة في فترة ما قبل الحيض. لذلك ، يجب أن يأتي موعد مع طبيب أمراض النساء لفحص وتحديد بؤر الانتباذ البطاني الرحمي في المرحلة الثانية من الدورة (3-5 أيام قبل الحيض) ، وفي جميع الحالات الأخرى من الضروري القدوم إلى طبيب أمراض النساء بعد الدورة الشهرية التالية.
علاج الانتباذ البطاني الرحمي لعنق الرحم - التخثر بالليزرأو التخثير بالتبريد(لا يتم إجراء التخثير الكهربي ، حيث يمكن أن يساهم في انتشار بؤر الانتباذ البطاني الرحمي). تشمل الأمراض الخلفية لعنق الرحم أيضًا نقص في عدد كريات الدم البيضاء(لويحات بيضاء بارزة فوق السطح) ، الاورام الحميدة والثآليل المسطحة(نمو الظهارة بعد العمليات الالتهابية) ، التهاب باطن عنق الرحم(التهاب من قناة عنق الرحم) ، تندب عنق الرحم.
ل الأمراض السرطانية في عنق الرحمتشمل ما يسمى ب خلل التنسج الظهاريدرجات متفاوتة من التعبير قلة الكريات البيض مع انمطية الخليةو الورم الغدي.
سرطان عنق الرحم- أحد أكثر الأورام الخبيثة شيوعًا في الجهاز التناسلي للأنثى. المساهمة في حدوث سرطان عنق الرحم الخلفية والأمراض السرطانية لعنق الرحم التي تحدث بعد الإصابات والصدمات الدقيقة في عنق الرحم أثناء الولادة ، وبعد الإجهاض (خاصة العديدة) ، واضطرابات الغدد الصماء التي تحدث أيضًا بعد الإنهاء الصناعي للحمل - إجهاض ، طويل الأمد ، العمليات الالتهابية غير المعالجة أو سيئة الشفاء في قناة عنق الرحم والغشاء المخاطي لعنق الرحم. يعزى دور معين في حدوث سرطان الرحم إلى فيروس الهربس وخاصة فيروس الورم الحليمي البشري. وفقًا للإحصاءات ، يحدث سرطان عنق الرحم في كثير من الأحيان عند النساء اللائي لديهن ثلاثة شركاء جنسيين أو أكثر. يجب أن تفكر الفتيات والنساء غير الشرعيين في هذا الأمر.
تعتبر بيانات مسح الإنترنت الذي تم إجراؤه بالفعل في القرن الحادي والعشرين مثيرة جدًا للاهتمام:
1) 32٪ من الفتيات مارسن الجنس مع رجل حتى لو لم يعرف اسمه. 22٪ ينامون مع أي شخص "بدافع الوحدة" ؛
2) 11٪ يخرجون في المساء ليسكروا ويلتقطوا رجلاً عشوائياً ؛
3) 35٪ ناموا وهم في حالة سُكر مع رجل لا يحبونه على الإطلاق ؛
4) يوافق 24٪ وهم في حالة سُكر على شيء لا يفعلونه رزينًا أبدًا.
الشكاوى لدى النساء المصابات بسرطان عنق الرحم هي نفسها في الأساس كما في أمراض النساء الأخرى: الألم ، إفراز الدم (غالبًا ما يكون مائيًا) ، التبقيع بين الدورات الشهرية أو الاتصال. عمر المرضى متوسط (35-40 سنة) أو أكبر. يحدث النزف التماسي في سرطان عنق الرحم عادة أثناء الجماع ، والتغوط ، والفحص المهبلي ، ورفع الأثقال. تحدث عند تمزق الأوعية الورمية الصغيرة المصابة بالصدمة. الخامس سرطان عنق الرحم في المرحلة الأولى 50٪ من المرضى ليس لديهم شكاوى على الإطلاق.
ينتمي دور كبير إلى الفحوصات المهنية للنساء ، في المرحلة الأولى منها لا يفحص الطبيب المرأة على كرسي بذراعين فحسب ، بل يأخذ أيضًا مسحة من الخلايا غير النمطية (سرطانية وسرطانية) باستخدام عصا.
الخامس سرطان عنق الرحم في مرحلة مبكرةغالبًا ما تكون هذه اللطاخة المؤشر الوحيد للمرض. التشخيص في مرحلة مبكرة من السرطان مهم للغاية ، فكلما أجريت الجراحة على المرأة في وقت مبكر ، طالت حياتها ؛ البقاء على قيد الحياة لمدة 5 سنوات 75-80٪ ؛ في المرحلة الثانية - 60٪ ؛ في المرحلة الثالثة المهملة - 35-40٪.
رحمالأنثى هي عضو على شكل كمثرى يقع في تجويف الحوض بين المثانة والمستقيم. وزنها عند عديم الولادة هو 30-40 جم ، عند الولادة - 70-80 جم. جسم الرحم وعنق الرحمو برزخ. الرحم بأكمله مقعر قليلاً على السطح الأمامي ، محدب إلى حد ما على السطح الخلفي. عنق الرحمهو تشكيل أسطواني ، الجزء السفلي ينزل إلى المهبل. يمر في الداخل قناة عنق الرحمالذي يربط تجويف الرحم بالمهبل. برزخ- الجزء الأمامي بين عنق الرحم وجسم الرحم ، وغشاءه المخاطي له نفس بنية جسم الرحم ، والجدار يشبه إلى حد كبير بنية عنق الرحم.
تجويف الرحم- مساحة تشبه الشق ذات شكل مثلث. تمر الزوايا العلوية لهذا المثلث إلى تجويف قناتي فالوب ، ويتم توجيه الجزء السفلي إلى قناة عنق الرحم. جدار الرحميتكون من غشاء مخاطي يبطنه من الداخل ، وأنسجة عضلية وصفاق ، ويغطي معظم الرحم من الخارج. الغشاء المخاطي لتجويف الرحم أملس ، رقيق ، ليس له طيات ، تتشكل طيات تشبه أشكال الأشجار في قناة عنق الرحم. يعتمد التركيب النسيجي للغشاء المخاطي على مرحلة الدورة الشهرية.
طبقة عضليةيتكون من عضلات ملساء. يغطي الصفاق الرحم من الأمام إلى مستوى نظام التشغيل الداخلي ، ثم يمر إلى المثانة ، على طول السطح الخلفي يصل إلى أقبية المهبل. تنطلق قناتا فالوب التي يصل طولها إلى 12 سم من الزوايا العلوية للرحم ، وتنتهي على شكل قمع ، مدور بحافة. هنا ، في المنطقة المجاورة مباشرة لمدخل قناة فالوب ، توجد المبايض.
الغشاء المخاطييتكون الرحم من طبقتين من الخلايا الظهارية. يوجد خارجها 3 طبقات من عضلات الرحم المتطورة ، والتي تقع في الاتجاه الدائري (العرضي) ، في الاتجاه الطولي وفي الاتجاه المائل. يوفر هذا الترتيب للعضلات للرحم تقلصات فعالة أثناء الولادة وفي فترة ما بعد الولادة.
يتكون الغشاء المخاطي من طبقة قاعدية من الخلايا أقرب إلى طبقة العضلات والتي تشكل أساس الطبقة الوظيفية الثانية. سميت هذه الطبقة لأنها تعمل ، أي أنها تتغير تحت تأثير الخلفية الهرمونية المتغيرة. مع كل دورة شهرية ، يتم تحديثها: أثناء الحيض ، تسفك هذه الطبقة مع الدم ، ثم تبدأ في النمو ببطء من الخلايا القاعدية ، والتي بنهاية الدورة وفي حالة عدم وجود حمل تتساقط مرة أخرى في الحيض القادم. هذه العملية الدورية ضرورية حتى ، في حالة الإخصاب ، يدخل الجنين في أفضل الظروف: غشاء مخاطي حديث النمو ، خصب ، يعمل بنشاط مع عدد كبير من الأوعية والغدد ؛ حتى يكتسب الجنين موطئ قدم هناك ويبدأ في النمو والتغذية بشكل مكثف.
فيما يتعلق بالرحم ، يجب أن تدرك النساء أن هناك التشوهات والأمراض الشائعة التالية. أولاً ، هذا تشوهات في نمو الأعضاء التناسليةبما في ذلك الرحم ، مما يؤثر على كل من وظيفة الدورة الشهرية ، والعقم ، ومجرى الحمل والولادة.
ثانيًا ، هذا أوضاع غير طبيعية للرحم، والتي تؤثر أيضًا على جميع الوظائف الجنسية.
ثالثا، تشوهات في بنية الغشاء المخاطيو أمراض الغشاء المخاطيرحم.
الرابعة ، الأورام الحميدة ، الانتباذ البطاني الرحمي للرحم.
خامسا الأورام الخبيثة وسرطان الرحم.
لوحظت حالات شذوذ في النمو في 1-2.7٪ من مرضى أمراض النساء. أنها تصاحب انتهاكات مختلفة لوظيفة الدورة الشهرية. تظهر اضطرابات النمو في فترة ما قبل الولادة لتطور الجنين. الشذوذ في نمو الرحم في الشكل:
1) رحم مزدوج (رحمان ، عنق رحم ، مهبلان) ، بينما كلا الرحم غير متصل ، لكنهما منفصلان عن بعضهما البعض ؛
2) رحم وحيد القرن مع مهبل طبيعي ؛
3) رحم ذو قرنين برقبتين ومهبل طبيعي ؛
4) رحم وحيد القرن بقرن بدائي ثان (غير مكتمل النمو) ومهبل طبيعي ؛
5) حاجز الجسم وعنق الرحم (كامل أو غير مكتمل) ؛
6) الرحم السرج (مع أو بدون حاجز داخلي) ؛
7) أمراض نادرة - الغياب التام أو شبه الكامل للرحم في وجود قناتي فالوب والمبايض التي تعمل بشكل طبيعي.
تشوهات الرحم لها أهمية عملية أثناء الحمل (من فقدان الجنين إلى الحمل في القرن البدائي للرحم).
الوضع الطبيعي للرحمفي حالة المرأة غير الحامل الناضجة جنسياً والتي لديها مثانة وأمعاء فارغة ، يكون هذا بالضبط في مركز الحوض الصغير ، من الأسفل إلى الأعلى وإلى الأمام ، والرقبة إلى الأسفل والظهر (مضاد الانعكاس). وهكذا ، إذا قمت برسم محور بين الجسم وعنق الرحم ، فإن الزاوية تنفتح من الأمام.
هذا الوضع طبيعي ، حيث يتم إرسال الحيوانات المنوية ، وهي تنفجر ، إلى القبو الخلفي للمهبل ثم يتم اعتراضها من قبل عنق الرحم. يوفر هذا الوضع للرحم طريقة أكثر ملاءمة وكاملة لدخول الحيوانات المنوية إلى الرحم (ويكون وضع المرأة على ظهرها). أحكام خاطئةتنشأ نتيجة العمليات الالتهابية (التصاقات) والأورام والإصابات وما إلى ذلك.
في الممارسة العملية ، أهم شيء بالنسبة للمرأة هي: مرضي (مفرط) مضاد الانعكاس(أي ميل الرحم الخلفي) ، و النزوح النزولي للرحم(إغفال وتدلي المهبل وعنق الرحم والرحم).
مع الانعكاس المفرط (فرط منعكسات) ، تكون الزاوية بين الجسم والرقبة حادة (أقل من 70 درجة).
في هذه الوضعية يصعب التخلص من الرحم من دم الحيض ، لذا فإن الشكوى الرئيسية للمرأة هي الدورة الشهرية المؤلمة والغزيرة ، وإذا تم الكشف عن هذا الشذوذ على خلفية الطفولة الجنسية ، فإن الدورة الشهرية مؤلمة وهزيلة. غالبًا ما يكون هناك عقم بسبب انخفاض الوظيفة الهرمونية للمبايض.
مع الانعكاس("ثني الرحم") الزاوية بين الجسم وعنق الرحم مفتوحة للخلف ، أي أن جسم الرحم مائل للخلف ، وعنق الرحم أمامي. في هذه الحالة ، تضغط الأمعاء باستمرار على الرحم ، لذلك غالبًا ما يحدث هبوط في الأعضاء التناسلية. يمكن أن يكون الانعكاس الرجعي هو سبب العقم (أثناء الجماع في الوضع التقليدي ، يتم سكب كل الحيوانات المنوية تقريبًا) ، يجب أن تمارس هؤلاء النساء الجماع في وضع على أربع (المرأة وجهها لأسفل ، والرجل في الأعلى) . يمكن أن يؤدي التفكير في المراحل المبكرة من الحمل إلى الألم وزيادة نبرة الرحم (أعراض تهديد الإجهاض) ، ولكن إذا اتخذ الرحم نفسه الوضع الصحيح (في 8-9 أسابيع من الحمل) ، فسيتم الحمل تمامًا بدون مضاعفات (إذا كانت هناك خلفية هرمونية طبيعية).
يمكن أن يحدث الانعكاس الرجعي بعد الولادة (أثناء فقدان الوزن) ، مع تخلف الأعضاء التناسلية (خاصة الرحم والأربطة) ، نتيجة العمليات الالتهابية في الحوض الصغير والانتباذ البطاني الرحمي.
مع الانعكاس الرجعي ، تشكو النساء من آلام في أسفل البطن وأسفل الظهر ، ودورات مؤلمة وغزيرة ، وإمساك ، وضعف التبول ، وإجهاض. لكن في بعض الأحيان لا تقدم النساء أي شكوى ، ويظهر فيها "ثني الرحم" بالصدفة أثناء الفحص البدني.
عندما خفضتلا يمتد الجزء المهبلي من عنق الرحم إلى ما وراء الشق التناسلي. تدلي الرحم غير المكتمل- عندما يخرج عنق الرحم من الفجوة التناسلية ، لكن جسم الرحم يكون في الحوض الصغير. مع التدلي الكامل ، يمتد الرحم بأكمله (عنق الرحم والجسم) إلى ما وراء فجوة الأعضاء التناسلية جنبًا إلى جنب مع جدران المهبل ، بينما يسقط جزء من المثانة عادةً ، وعندما ينهار الجدار الخلفي للمهبل ، فإن الجدار الأمامي للمستقيم أيضًا يسقط.
أسباب هبوط وهبوط الأعضاء التناسلية الداخلية عند المرأة:
1) زيادة الضغط داخل البطن مع قصور في عضلات قاع الحوض (نتيجة لصدمة في منطقة العجان أثناء الولادة) ؛
2) الزيادة المطولة في الضغط داخل البطن نتيجة العمل البدني الشاق ؛
3) العمل البدني الشاق المبكر (غسيل ، مسح ، إلخ) بعد الولادة (متكرر بشكل خاص) ؛
4) فقدان الوزن المفاجئ.
5) ارتداد الرحم ("الانحناء") نتيجة الضغط المعوي المستمر على الرحم ؛
6) ضمور وضعف الأنسجة في الشيخوخة.
مع إغفال وتدلي الأعضاء التناسلية الداخلية ، تلاحظ النساء شدة وألم أسفل البطن وأسفل الظهر وضعف التبول والشعور جسم غريبفي المهبل.
هذه الظواهر محسوسة بقوة عند التحرك ورفع الأثقال والسعال والعطس. يتميز المرض بمسار طويل ومتطور ، تزداد درجة التدلي مع الوقت.
تصبح جدران المهبل المتساقطة جافة وخشنة ، وعلى الغشاء المخاطي للمهبل والجزء المهبلي من عنق الرحم ، القرحة الغذائية، وهي عمليات سرطانية. أيضا ، نتيجة للركود بسبب التعدي على الأوعية الدموية ، يحدث تورم في عنق الرحم.
علاج التدلي بدرجة صغيرة من الشدة: التقوية العامة ، التغذية الجيدة ، الإجراءات المائية ، الجمباز الخاص ، الانتقال من العمل الشاق إلى العمل الخفيف. يشار إلى النساء الشابات نسبيًا والصحيحات المصابات بالتدلي للجراحة. في الشيخوخة و (أو) في ظل وجود موانع من القلب والأوعية الدموية وأنظمة أخرى ، يلزم ارتداء حلقة مهبلية من الحجم الأول إلى الحجم الثالث ، بما يتوافق مع حجم المهبل. يجب على الطبيب تحديد حجم الحلقة وتغييرها اللاحق.
يجب على النساء في فترة البلوغ أيضًا أن يضعن في اعتبارهن مرضًا مثل التهاب بطانة الرحم. وفي أغلب الأحيان ، يتطور الانتباذ البطاني الرحمي في جسم الرحم (الانتباذ البطاني الرحمي الداخلي ، العضال الغدي). يمكن أن ينتشر (منتشر في جميع أنحاء الرحم) - العضال الغديأو الارتكاز(عقدي) ، وتحتل جزءًا صغيرًا من الرحم. في بطانة الرحميبدأ نسيج بطانة الرحم بالنمو في الطبقة العضلية للرحم ، أي إلى المكان الذي لا ينبغي أن تكون فيه بطانة الرحم (الطبقة المخاطية) بشكل طبيعي. يمكن أن يصل سمك إنبات الانتباذ البطاني الرحمي في عضلات الرحم إلى 1 سم (سطحي) أو سمك الطبقة العضلية للرحم بالكامل. وبما أن عضلة الرحم المصابة بالانتباذ البطاني الرحمي قد تضررت ، فإن وظيفة العضلة (الانقباضية) تضعف أيضًا. لذلك فإن الشكوى الرئيسية في الانتباذ البطاني الرحمي (كما في جميع أشكال الانتباذ البطاني الرحمي) هي انتهاك الدورة الشهرية: فهي مؤلمة وغزيرة (قد تكون من نوع النزيف) ، وهناك أيضًا شكوى من اكتشاف ما قبل الدورة الشهرية وما بعدها. لتأكيد تشخيص الانتباذ البطاني الرحمي ، تخضع المرأة لفحص بالأشعة السينية (تصوير الرحم) ، والموجات فوق الصوتية في المرحلة الثانية من الدورة ، قبل أيام قليلة من الحيض ، لتحديد الصورة المميزة للانتباذ البطاني الرحمي.
علاج التهاب بطانة الرحم المرحلة الأوليةالهرمونية. بطانة الرحم من الدرجة الثالثة (عضال غدي) وانتباذ بطانة الرحم من الدرجة الأولية في حالة عدم وجود تأثير العلاج الهرموني(استمرار النزيف الغزير) هي مؤشرات للعلاج الجراحي.
للوقاية من الانتباذ البطاني الرحميمن الضروري منع الإصابات وعمليات الأعضاء التناسلية: التسجيل في الوقت المناسب للحمل في عيادة ما قبل الولادة لوضع خطة أكثر دقة وعقلانية لإدارة الولادة ؛ الحماية المناسبة في الوقت المناسب من الحمل غير المرغوب فيه (موانع الحمل الهرمونية ، الجهاز داخل الرحم) لتقليل أو استبعاد عمليات الإجهاض المستحث ؛ العلاج الكامل للجميع أمراض النساءفي مرحلة مبكرة من تطورهم.
للوقاية من الانتباذ البطاني الرحمي بجميع أشكاله ، يلعب غياب النشاط الجنسي أثناء الحيض دورًا مهمًا ، خاصة خلال فترة النزيف الغزير ، عندما تخرج جزيئات بطانة الرحم من الرحم مع الدم ، والتي يمكن أن تخترق "غير المناسب". " مكان.
في فترة ما قبل انقطاع الطمث وانقطاع الطمث ، قد تتطور المرأة نتيجة لانتهاك التنظيم الهرموني تضخم كيس غديو / أو ورم بطانة الرحم. كلا هذين المرضين محتمل التسرطن وبالتالي يتطلبان اهتمام النساء. وإلى جانب ذلك ، يتجلى كلاهما في المرأة بشكل غير منتظم ، كقاعدة عامة ، أكثر تواترا وطول أمده حسب نوع النزيف. في فترة الذروة ، تظهر هذه النزيف بعد فترات تأخير طويلة أكثر أو أقل (لمدة 2-3 أشهر أو أكثر). نتيجة لخلل وظيفي في المبايض ، فإن انتقال المرحلة الأولى إلى الثانية يكون "بطيئًا" فيهما ، نظرًا لأن هرمون الاستروجين لا يمكن أن يصل إلى ذروته بأي شكل من الأشكال ، ولا يمكن أن تحدث الإباضة بأي شكل من الأشكال ، وتستمر التغيرات التكاثرية في الرحم الغشاء المخاطي ، أي تطور ونمو الطبقة المخاطية ، زيادتها (بعد كل شيء ، يستمر هرمون الاستروجين في العمل). نتيجة لذلك ، عندما يأتي الحيض ، يكون وفيرًا جدًا وطويلًا ، لأنه من الضروري أن يخرج الغشاء المخاطي 2-3 مرات أكثر من المعتاد. بالإضافة إلى ذلك ، فإن بقايا هذا الغشاء المخاطي الخصب ، الموجودة في الرحم لفترة طويلة ، تؤخر تقلصه. ورم بطانة الرحميمكن أن تتطور وفقًا لآلية مختلفة ، لكن النتيجة واحدة: أثناء الحيض ، تتداخل مع تقلص الرحم الكامل ، ونتيجة لذلك ، نعاني مرة أخرى من نزيف الرحم. وإذا كانت الورم على ساق رفيع ، يمكن أن تلتوي أو تنضغط في الرقبة ، مما يؤدي إلى نخر الأنسجة ، ثم التهاب الصفاق.
مرض آخر للرحم يستمر بنفس الطريقة - الورم العضلي الليفيرحم - المعتمد على الهرمون ورم حميد رحم. في هذه الحالة ، يمكن أن توجد العقد في تجويف الرحم ، في سمك جدار الرحم أو على سطح الرحم. يتم إعطاء النزيف الأكثر غزارة عن طريق العقد الموجودة في تجويف الرحم ، لأنه في هذه الحالة لا يمكن للرحم أن ينقبض على الإطلاق. العقد في سمك جدار الرحم تعطل أيضًا انقباض الرحم ، ويتجلى ذلك في فترات أكثر وفرة وطويلة ، وكذلك إفرازات دموية قبل وبعد الحيض. قد لا تظهر العقد الموجودة على سطح الرحم عن نفسها لفترة طويلة ، يتم العثور عليها عن طريق الخطأ أثناء الفحص الطبي للمرأة. يجب أن يؤخذ في الاعتبار أن كلا من فرط التنسج الكيسي الغدي ، والأورام الحميدة ، والانتباذ البطاني الرحمي والورم العضلي الليفي الرحمي تحدث في سن مبكرة نسبيًا للمرأة وهي من الأمراض السرطانية ، وإذا كان الحيض في نفس الوقت غزيرًا في نوع النزيف ، هذا تهديد مباشر لحياة وصحة المرأة.
سرطان الرحميتطور بشكل رئيسي في النساء المسنات على خلفية تضخم الكيس الغدي غير المعالج والأورام الحميدة في بطانة الرحم. الأعراض الرئيسية- إفرازات دموية أو قيحية من الجهاز التناسلي ، عند النساء الأصغر سنا - نزيف الرحم أو نزيف ما بين الحيض. يحدث الألم مع عملية شائعة. يتم أيضًا استخدام الفحص بالأشعة السينية والموجات فوق الصوتية والفحص الخلوي للمسحات للتشخيص. لكن الشيء الرئيسي لتشخيص فرط التنسج الكيسي الغدي والأورام الحميدة والسرطان هو الكشط التشخيصي لتجويف الرحم وقناة عنق الرحم مع الفحص النسيجي للأنسجة تحت المجهر.
قناتي فالوب
قناتي فالوب(قنوات البيض) تبدأ من زوايا الرحم ، وتتجه نحو الجدران الجانبية للحوض على طول الحافة العلوية لأربطة الرحم العريضة (هذه هي الأربطة التي تربط الرحم بجدران الحوض من الداخل) وتنتهي بـ قمع واسع نسبيًا. يبلغ طول الأنابيب من 10 إلى 12 سم ، وسمكها مختلف: حيث تتواصل الأنابيب مع تجويف الرحم ، يتراوح قطر فتحاتها من 0.5 إلى 1 مم ، وفي منطقة القمع ، يصل قطر قناة فالوب إلى 6-8 ملم. يتواصل قمع الأنبوب مع تجويف البطن ، وحافته عبارة عن هامش من الأهداب ، يتحرك باستمرار ويخلق تيارًا من تجويف البطن إلى الرحم ، أي يساهم في حركة البويضة (أو الجنين) في تجويف الأنبوب والرحم. حركة البيضة(أو الجنين) يحدث بمشاركة تقلص عضلات الأنابيب. لذلك ، تلعب الأنابيب دورًا مهمًا في الحمل: تتحرك الحيوانات المنوية (في المرحلة الأخيرة) على طولها لتلتقي بالبويضة ، ثم يتحرك الجنين في الاتجاه المعاكس ليستقر في الرحم. مع العمليات الالتهابية المختلفة ، يتم إزعاج سالكية قناتي فالوب ، حيث تتشكل التصاقات داخل الأنبوب أو خارجه ، في أماكن مختلفة من الأنبوب ، والتي لا تسمح للجنين بالدخول إلى الرحم (مع انسداد جزئي) أو حتى لا تسمح الحيوانات المنوية (انسداد تام ، عقم). في حالة الانسداد الجزئي ، عندما تزحف الحيوانات المنوية (وهي صغيرة جدًا) وتحدث الإخصاب ، ولكن لا يمكن للجنين أن يدخل الرحم (حجمه يتجاوز حجم الحيوانات المنوية بشكل كبير) ، يمكن أن يتطور الحمل خارج الرحم- مرض شديد الخطورة ومهدد للحياة عندما تتطور بويضة جنينية (جنين) خارج الرحم ، وبالتحديد في قناة فالوب (في 98.5٪ من الحالات) ، في أقسامها المختلفة (في نهاية الأنبوب ، في الجزء العريض) ؛ في القسم البرزخي - في المكان الذي يدخل فيه الأنبوب إلى الرحم أو في القسم الخلالي - في سمك جدار الرحم). نادرا ما يكون الحمل خارج الرحم موضعيًا في المبايض. ولكن من الممكن "زرع" بويضة جنينية في القرن الجنيني (البدائي) للرحم (مع وجود حالات شاذة في نمو الرحم) وفي أعضاء البطن.
ضعف سالكية قناتي فالوبليس فقط بسبب العمليات الالتهابية ، ولكن أيضًا بسبب العمليات على أعضاء الحوض ، والإجهاض المستحث ، والتكوينات الورمية للرحم والملاحق (المبايض والأنابيب) ، والانتباذ البطاني الرحمي ، فضلاً عن السمات الهيكلية للأنابيب في الطفولة الجنسية (طويلة جدًا ومتعرجة) ).
يميز الحمل التدريجي (النامي) البوقيو على فترات متقطعةحسب نوع الإجهاض البوقي أو نوع تمزق البوق.
مع تطور الحمل البوقي ، فإن الجنين "يجلس" (يُزرع بطريقة مختلفة - يندفع) على الغشاء المخاطي لقناة فالوب ، وبما أنه رقيق جدًا ولا يوفر ظروفًا طبيعية للنمو ، فإن الجنين يكون تم إدخاله في الجدار العضلي للأنبوب ، مما أدى إلى نموه وإحداث تدميره. عندما يتطور الجنين ، فإنه يمد جدران الأنبوب الرقيقة والمرتخية ، ويكتسب الأنبوب شكل مغزل. المرأة لديها كل علامات الحمل (تغير في الشهية ، غثيان ، سيلان اللعاب ، تأخر الدورة الشهرية ، احتقان الغدد الثديية).
كقاعدة عامة ، يأتي إفراز دموي من الرحم ويلاحظ وجود آلام في أسفل البطن. أثناء الدراسة ، يلاحظ طبيب أمراض النساء أن الزيادة في حجم الرحم تتأخر عن شروط الحمل المقابلة من حيث تأخر الدورة الشهرية ، وأحيانًا يحدد الطبيب تشكيلًا مرنًا يشبه الورم على جانب الرحم وخلفه ، ولكن غالبًا بسبب هذا التليين ، لا يمكن تحديد أي شيء على الإطلاق أو يمكن أخذ هذا التكوين الناعم لحلقة من الأمعاء (خاصة أن الشكل مشابه). في حالة الاشتباه في حدوث حمل خارج الرحميوجه طبيب أمراض النساء المرأة لإجراء فحص بالموجات فوق الصوتية. يتم الحصول على صورة واضحة بشكل خاص عند استخدام جهاز استشعار مهبلي - باستخدام هذه الطريقة ، يمكن تحديد الحمل التدريجي من 1.5 أسبوع بعد الإخصاب (قطر الجنين 4-5 مم) ، ويتم تسجيل دقات قلبه في 3-4 أسابيع بعد الحمل.
وبالتالي ، يجب أن تعرف المرأة أن الحمل خارج الرحم التدريجي في مظاهره يتميز تقريبًا بنفس علامات الحمل الرحمي الطبيعي ، إلا أنه يتقدم فقط بعلامات الانقطاع المهدد (يتميز بألم مؤلم وثقل في أسفل البطن ودموية بشكل دوري أو إفرازات دموية).
من الضروري الاتصال بطبيب أمراض النساء ، حتى لو اعتقدت المرأة أنها لا تحتاج إلى الحمل: الانقطاع التلقائي في المراحل المبكرة من الحمل في الرحم (4-6-7 أسابيع) ، كقاعدة عامة ، لا ينتهي أبدًا بـ "خروج" كامل من بويضة الجنين ، مع تأخر في أجزائها في الرحم ، لا يمكن للرحم أن ينقبض بالكامل ، وبالتالي لا يتوقف النزيف ؛ لإيقافه ، من الضروري كشط الرحم وإزالة بقايا بويضة الجنين. لذلك ، فإن الإفرازات الدموية والألم في أسفل البطن في ظل وجود علامات الحمل تتطلب زيارة طبيب أمراض النساء والفحص واتخاذ قرار بشأن المزيد من التكتيكات.
إذا جاء الإجهاض البوقي(الإجهاض البوقي) ، ثم تقشر بويضة الجنين جزئيًا أو كليًا من جدران الأنبوب وتبدأ ، مع تقلصاتها ، في الانطلاق من خلال النهاية الأمبولة إلى التجويف البطني. في الوقت نفسه ، تظهر الآلام العرضية وفقًا لنوع الانقباضات ، ولكن ليس من الرحم ، ولكن من اليمين أو اليسار المنطقة الأربية(أو أعلى قليلاً - المنطقة الحرقفية) ، هذه الآلام "تعطي" المستقيم ، الفخذ ، العجز ، أحياناً إلى الكتف المقابل أو عظم الترقوة. يصاحب النوبات دوار وأحيانًا إغماء. يحدث طرد البويضة أحيانًا بشكل متكرر ، لذا غالبًا ما يكون مسار الإجهاض البوقي طويلاً. يتدفق الدم الذي يتدفق عبر الأنبوب إلى التجويف البطني في التجويف بين الرحم والمستقيم ، ويتشكل هناك ورم دموي في الرحم. في الفترات الفاصلة بين آلام التقلصات الحادة ، قد تعاني المرأة من ألم مؤلم مستمر في أسفل البطن ، وضغط على المستقيم.
وبالتالي ، فإن الاختلاف عن الحمل خارج الرحم التدريجي هو أن آلام التشنج الحادة تنضم إلى الآلام المستمرة والثقل في أسفل البطن ، وإذا كان النزيف في تجويف البطن كبيرًا ، فهناك تدهور في الحالة العامة ، والدوخة إلى الإغماء. زيادة الضعف والشحوب.
إذا كانت المرأة لديها تمزق قناة فالوب، ثم نزيف داخلي حاد ، صدمة ، فقر دم حاد ، أي أن جميع الأعراض المذكورة أعلاه تتطور بسرعة: ألم شديد ، نزيف حاد ، فقدان للوعي ، شحوب شديد ، خمول. إنهاء الحمل خارج الرحميحدث هذا غالبًا عندما تكون بويضة الجنين في القسم النسيجي أو الخلالي ، حيث تكون الأنابيب ضيقة في هذه الأقسام وتحد احتمالات توسعها بواسطة جدران الرحم. عندما تتمزق بويضة الجنينيقع في الجزء الخلالي من الأنبوب ، كقاعدة عامة ، يحدث نزيف حاد للغاية ، حيث تمر الأوعية الكبيرة عبر جدار الرحم. فقدان الوعي قصير الأمد ، يتم استعادته بسرعة. في الوقت نفسه ، تظل المرأة خاملة ، وغير مبالية ، وبالكاد تجيب على الأسئلة. عندما تحاول رفعه أو قلبه ، فقد يحدث فقدان للوعي مرة أخرى مع آلام حادة متكررة. المرأة لديها شحوب حاد ، شفاه مزرقة ، يظهر عرق بارد ، النبض متكرر ، ضعيف ، منخفض. الضغط الشرياني، انتفاخ البطن بشكل حاد. مع وجود هذه الأعراض ، يجب نقل المرأة إلى المستشفى في أسرع وقت ممكن لإجراء عملية جراحية طارئة.
دائمًا ما يكون علاج الحمل خارج الرحم جراحيًا ، ويعتمد مدى العملية على حالة الأنبوب وحالة المرأة: في كثير من الأحيان يتم إزالة الأنبوب مع بيضة مخصبة، في بعض الأحيان ، وخاصة في النساء الشابات عديمات الولادة ، يتم إجراء الجراحة التجميلية على الأنبوب ، في محاولة لاستعادة المباح.
يجب أن يؤخذ في الاعتبار أن الانتباذ البطاني الرحمي يمكن أن يؤثر أيضًا على قناتي فالوب. غالبًا ما يتم دمجه مع الانتباذ البطاني الرحمي للرحم والمبايض ، ويتطور في جذع الأنبوب الذي تمت إزالته بشكل غير كامل (عملية للحمل خارج الرحم).
الأعراض الرائدة مع الانتباذ البطاني الرحمي لقناتي فالوبهو algomenorrhea (أي الحيض المؤلم).
من بين التكوينات "الحميدة" لقناة فالوب ، يجب على المرء أن يضع في اعتباره أورام كيسية قيحية تحدث بشكل متكرر ، حيث يتم لحام كل من المبيض والأنبوب في تكتل واحد مملوء بالصديد. يحدث هذا المرض كمضاعفات للعمليات الالتهابية في الزوائد وله طبيعة خاصة (مع السيلان ، وهو مرض شائع ينتقل عن طريق الاتصال الجنسي) ، وعلى عكس الالتهاب الذي تسببه الميكروبات الأخرى أو ، على سبيل المثال ، الكلاميديا ، عادة ما تكون الأورام الكيسية في مرض السيلان ثنائي.
سرطان قناة فالوب- مرض نادر إلى حد ما ، يحدث في كثير من الأحيان على خلفية الالتهاب السابق للزوائد عند النساء اللواتي ، كقاعدة عامة ، تجاوزن 40 عامًا بالفعل. في الوقت نفسه ، تشعر النساء بألم متكرر في أسفل البطن ، والذي يصبح بعد فترة ثابتًا.
مع وجود إفرازات سائلة أو دموية أو قيحية من الجهاز التناسلي ، يجب عليك أيضًا استشارة الطبيب على وجه السرعة ، لأن هذه هي العلامة الأولى لسرطان قناة فالوب. مباشرة بعد تدفق إفرازات الدم البيضاء ، يتناقص حجم التكوين الشبيه بالورم في منطقة الزوائد. يتم تأكيد التشخيص عن طريق الفحص الخلوي والموجات فوق الصوتية وتنظير البطن.
المبايضهو العضو الرئيسي للجهاز التناسلي للأنثى. كلاهما عضو نشط هرمونيًا ، وغدة تفرز هرمونات جنسية ، وعضوًا مستهدفًا ، أي العضو الذي يستجيب لهذه الهرمونات. وهكذا ، فإن المبايض نفسها تفرز هرمونات وتتفاعل معها مع بعض التغييرات.
المبايض على شكل لوز (بيضاوي) ولها سطح غير مستو. يبلغ طول المبايض 3.5-4 سم ، والعرض 2-2.5 سم ، وفي الشيخوخة يتناقص حجم المبايض وتتكون ندبة فيها.
تقع على الرباط العريض للرحم أسفل قناتي فالوب ، على جانبي الرحم.
طوال حياة المرأة ، تنضج 400-500 بويضة في المبايض. بصيلات، والتي هي بيض. في اليوم الحادي عشر - الخامس عشر من اليوم الأول من الحيض ، تنكسر إحدى الجريبات. يتم إطلاق البويضة في التجويف البطني ثم في الأنبوب. إذا تم تخصيب البويضة ، فإنها تتحرك على طول قناة فالوب باتجاه الرحم ، حيث يتم إدخالها في غشاءها المخاطي وتبدأ في النمو. في مكان الجريب المتفجر في المبيض ، يتكون الجسم الأصفر ، القادر على الإنتاج الهرمونات(البروجسترون والإستروجين). هذه الهرمونات تدعم سير الحمل الطبيعي المراحل الأولىحتى تتشكل المشيمة وتبدأ في العمل ، والتي لا "تغذي" الجنين فحسب ، بل تفرز أيضًا كمية كبيرة من الهرمونات الأنثوية ، والتي تحدث بسبب نمو وتطور الجنين والرحم.
إذا لم يتم تخصيب البويضة ، فبعد 10-12 يومًا يتقلص الجسم الأصفر ويذوب ، يكون لدى المرأة الحيض ، في الأيام الأولى التي يبدأ فيها هرمون الاستروجين في الظهور مرة أخرى في المبايض ، مما يعزز نمو جريب جديد مع البيض فيها ، وتتكرر الدورة مرة أخرى.
الهرمونات
المبيضين كعضو هرموني ينتجان ويفرزان في الدم ثلاثة أنواع من الهرمونات: الاستروجين والبروجسترونو الأندروجين.
الإستروجين(الإسترون والإيسترويل والإستراديول - الأقوى) - الهرمونات الرئيسية في الجسد الأنثوي التي تحدد سن البلوغالفتيات وتكوينها حسب النوع الأنثوي يساهمان في تكوين الدورة الشهرية:
1) تنشيط تكاثر (نمو) الظهارة في الأعضاء التناسلية الأنثوية ، بما في ذلك تجديد (الانتعاش) ونمو بطانة الرحم (الغشاء المخاطي للرحم) في المرحلة الأولى من الدورة الشهرية ؛
2) تحضير بطانة الرحم لعمل البروجسترون.
3) تحفيز إفراز مخاط عنق الرحم منخفض اللزوجة ، مما يعزز تغلغل الحيوانات المنوية أثناء الإباضة ؛
4) هرمون الاستروجين يسبب تضخم (النمو) وزيادة النشاط الانقباضي للعضلات الملساء في الجهاز التناسلي (يستخدم هذا لضعف نشاط المخاض) ؛
5) التحكم في اقتراب خمل قناة فالوب إلى جريب التبويض ، أي المساهمة في التقاط أفضل للبويضة من قناة فالوب ؛
6) زيادة الرغبة الجنسية للمرأة (الرغبة الجنسية) في منتصف الدورة ؛
7) تؤثر على جميع أنواع التمثيل الغذائي (الكربوهيدرات والبروتين والدهون والتمثيل الغذائي بالكهرباء) ؛
8) هرمون الاستروجين ، إلى حد أكبر من هرمونات المبيض الأخرى ، يؤثر على تكوين ردود فعل إيجابية وسلبية في نظام الغدة النخامية.
9) هرمون الاستروجين يحفز إنتاج بروتينات الجلوبيولين في الكبد التي تربط الهرمونات الجنسية ، كما تحفز تكوين الرينين ، والدهون الثلاثية وعوامل التخثر ؛
10) تؤثر على نمو وبنية العظام (لذلك ، في الشيخوخة ، لوحظ زيادة هشاشة العظام وهشاشة العظام).
البروجسترونيتم تصنيعه بكميات كبيرة فقط في فترة معينة من الدورة الشهرية. يتم تصنيعه بواسطة الجسم الأصفر والمشيمة أثناء الحمل.
البروجسترون هو هرمون الحمل ، ووظيفته الأساسية تحضير الجهاز التناسلي.
يحدث مثل هذا:
1) يتم نقل بطانة الرحم المتكاثرة إلى الإفراز (أي أن الغدد الموجودة في بطانة الرحم تبدأ في النمو بشكل مكثف وتفرز) ؛
2) إفراز مخاط عنق الرحم السميك اللزج ، مما يجعل من الصعب على كل شيء غريب اختراق الرحم (البكتيريا ، الحيوانات المنوية ، إلخ) ؛
3) كتل البروجسترون ، تمنع نشاط تقلص الرحم ، مما يساهم في الحفاظ على الحمل (يستخدم هذا في علاج الإجهاض المهدّد) ؛
4) يساهم البروجسترون في ارتفاع طفيف في درجة الحرارة القاعدية (درجة الحرارة في المستقيم) في المرحلة الثانية من الدورة ؛
5) يوفر البروجسترون تحكمًا في التغذية المرتدة الهرمونية مع نظام الغدة النخامية - الغدة النخامية ، بشكل أساسي ردود فعل سلبية (عند مستوى مرتفع من البروجسترون ، يتم تثبيط تخليق اللوليبيريين في منطقة ما تحت المهاد والهرمون اللوتيني في الغدة النخامية) ، على الرغم من وجود ردود فعل إيجابية أيضًا - تحفيز تخليق الهرمون اللوتيني (LH).) بمستوى منخفض من البروجسترون ، ولكن فقط بعد الإجراء الأولي للإستراديول ؛
6) البروجسترون يحفز نمو الغدد الثديية.
7) البروجسترون يعزز تكسير البروتينات والكربوهيدرات والدهون.
8) يؤثر على الأنابيب الكلوية ، ويزيد من مقاومة الألدوستيرون ، مما يؤدي إلى إطلاق الصوديوم.
الأندروجين- الهرمونات الجنسية الذكرية التي تتشكل في سدى المبيض وما يسمى بخلايا ثيكا (تتشكل أيضًا عند النساء في الغدد الكظرية). هذه - التستوستيرون ، adnorstenedioneتعمل الهرمونات الجنسية الذكرية على زيادة الرغبة الجنسية (الرغبة الجنسية) ، ولها تأثير ابتنائي (أي تساهم في تحسين انقسام الخلايا وتعافيها ، وزيادة حجم الأنسجة ، وزيادة الوزن ، وكتلة العضلات).
الأندروجينات هي السلائف الكيميائية الحيوية لهرمون الاستروجين (تحفز الغدة النخامية FSH هذا الانتقال).
مع وجود نسبة طبيعية لجميع هذه الهرمونات في الجسم ، يعمل مبيض المرأة بشكل طبيعي ، ويعمل الجسم ككل بشكل صحيح. وفي حالة فقدان أو انتهاك أي من الهرمونات (أو 2 أو كلها دفعة واحدة) ، إما انتهاك للدورة ، أو العقم ، أو الإجهاض ، أو انتهاك النمو الكامل للجسم (إذا حدث هذا أثناء تكوينه ) ملاحظ.
لمختلف الاضطرابات الوراثية(وجود جينات متغيرة في الحمض النووي ، تغير في مجموعة الكروموسومات - أمراض الكروموسومات ، أمراض ذات استعداد وراثي بسبب تفاعل عدة جينات) ، غالبًا ما تعاني الغدد الجنسية أيضًا ، نتيجة اضطراب عملية النمو و وظيفة الجسد الأنثوي. عند ولادة طفل مصاب بأمراض وراثية أو تشوهات خلقية ، إذا كان لدى الوالدين إعادة ترتيب كروموسومية ، أو تشوه ، أو عقم ، أو إجهاض تلقائي ، أو انقطاع الحيض ، أو زواج الأقارب ، فمن الضروري إجراء استشارة طبية وراثية من أجل الحصول على بعض المعرفة حول عواقب هذا المرض ، حول احتمالية تطوره ووراثة ، حول طرق الوقاية منه وعلاجه.
على الأكثر أمراض المبيض المتكررةنكون عملياتهم الالتهابية - التهاب الملحقاتأو التهاب البوق(كقاعدة عامة ، يصاحب التهاب المبيض التهاب الأنبوب المقابل ، والعكس صحيح ، تنتقل العملية الالتهابية من الأنبوب إلى المبيض).
يمكن أن تكون العمليات الالتهابية حادأو مزمن. تتميز العمليات الالتهابية الحادة بألم محدد في أسفل البطن وظواهر التهابية عامة (حمى ، قشعريرة ، توعك ، إلخ). يجب أن تأخذ النساء في الاعتبار أن عملية الالتهاب الحادة يمكن أن تؤدي إلى الشفاء التام في الوقت المناسب و علاج مناسب. في هذه الحالة ، يتم استعادة وظيفة المبايض والأنابيب بالكامل. إذا بدأت العملية ، يصبح المرض مزمنًا ويستمر لأشهر وسنوات. نتيجة لذلك ، تبدأ وظيفة الدورة الشهرية بالتدهور (حتى غياب الإباضة ، ودمج الأنبوب ، أي العقم) ، ويحدث الالتهاب المصاحب لأعصاب الحوض والمثانة.
في التهاب مزمنزوائد الرحم ، كقاعدة عامة ، هناك آلام مستمرة مع تفاقم وتفاقم بعد انخفاض حرارة الجسم ، نتيجة أي أمراض ، أو قبل وبعد الحيض.
بالإضافة إلى ذلك ، فإن المسار الطويل للعملية الالتهابية يتسبب في تطور التصاقات وانسداد قناتي فالوب ، وهو سبب العقم أو الحمل خارج الرحم. وكذلك يمكن أن تتشكل أورام قيحية قيحية ، والتي تشكل تهديدًا لحياة المرأة (تهديد التهاب الصفاق).
ومن المثير للاهتمام ، أن شدة الألم غالبًا لا تتوافق مع طبيعة التغيرات في المبايض أثناء الفحص (أثناء الفحص البدني ، يخبر طبيب أمراض النساء المرأة بأنها تتمتع بصحة جيدة ، على الرغم من أنها تعاني ببساطة من ألم مستمر).
إن معالجة العمليات الالتهابية المزمنة في المبايض والأنابيب صعبة للغاية وطويلة الأمد ؛ ولا يزال العلاج الكامل غير ممكن عمليًا.
من الناحية العملية ، تلعب أمراض الأورام في الزوائد ، بما في ذلك المبايض ، دورًا أيضًا. هناك أنواع عديدة من أورام المبيض. هناك أورام تفرز الهرمونات بشكل مكثف وتعطل الخلفية الهرمونية للمرأة مع التغييرات اللاحقة في وظائف الجسم وحتى مظهر خارجي. يوجد indifأورام المبيض الشديدة التي لا تؤثر على الخلفية الهرمونية. يجب أن تدرك النساء أن أورام المبيض (وكذلك أورام الأعضاء الأخرى) يمكن أن تكون بدون أعراض تمامًا ويتم اكتشافها بالصدفة أثناء الفحوصات الوقائية. لذلك ، من المستحسن أن تعرض النساء ، حتى في حالة عدم وجود شكاوى واضطرابات الدورة ، إلى طبيب أمراض النساء مرة واحدة على الأقل في السنة (من الضروري أن تأتي بعد الحيض ، في اليوم 6-8 من الدورة ، بعد نهاية الخروج ، ولكن لا قبل الحيض بأي حال من الأحوال). سيساعد هذا في تحديد الأمراض في الوقت المناسب مثل الاورام الحميدة والأورام العضلية الليفية وتآكل عنق الرحم.
التغيرات الدورية في المبايض
في مبايض المرأة في سن الإنجاب ، تغييرات متكررة: في عملية التبويض ، ينضج الجريب ، تخرج البويضة منه ، يتشكل الجسم الأصفر. ترتبط الوظيفة الهرمونية للمبايض أيضًا بمراحل الدورة الشهرية. خبرات - بدائي- تتكون الجريبات في المبايض أثناء نمو الجنين داخل الرحم. بنهاية الشهر الثاني من حياة الفتاة ، يحتوي مبيضها على 300.000-400.000 بصيلة ، وفي هذا العمر يتوقف تكوين بصيلات جديدة. يتأثر مظهر البصيلات بالخلفية الهرمونية للأم. كفتاة ، فتاة ، امرأة تنمو ، يتناقص عدد البصيلات تدريجياً طوال حياتها. يتفكك عدد كبير منهم ويحل حتى في مرحلة الطفولة ، قبل الدورة الشهرية الأولى ، وبحلول سن 36-40 ، يكون عددهم 30.000-40.000 فقط. الجريب عبارة عن بيضة محاطة بطبقة واحدة من الخلايا الحرشفية للظهارة الجريبية . عندما تبدأ عملية النضج ، يزداد حجم خلية البويضة ، وتتكاثر الخلايا الظهارية (بتكوين 8-10 طبقات) وتدور.
ثم يظهر سائل بين خلايا الطبقة الحبيبية ، والتي ، عندما تتراكم ، تدفع الخلايا الظهارية بعيدًا ، ويتكون تجويف. يدفع السائل المتراكم البويضة إلى الطبقات الخارجية للمبيض. هنا محاط بـ 20-50 صفًا من الخلايا الجريبية ، ويظهر كومة - قارورة Graafianيصل قطرها إلى 10 ملم. تستمر البويضة داخلها في النمو وتتحول تدريجياً إلى جريب ناضج يبلغ قطره 1.2-2 سم ، وتستغرق عملية النضج حوالي 10-14 يومًا ، وبعدها تحدث الإباضة. قبل التبويض مباشرة ، ينتقل الجريب إلى سطح المبيض ، ويتشكل نتوء في هذا المكان ، ويصبح نسيج المبيض أرق. تتعطل الدورة الدموية ، وفي النهاية يتطور جدار الجريب ، وتدخل البويضة جنبًا إلى جنب مع السائل الجريبي إلى التجويف البطني.
خلال الدورة الشهرية ، ينضج بصيلة واحدة فقط. مع الإباضة ، يحدث نزيف طفيف في تجويف البطن وتجويف الجريب. البويضة التي تم إطلاقها محاطة بـ 3-4 صفوف من الخلايا - تاج مشع.
إذا لم يحدث الإخصاب ، فبعد 12-24 ساعة يبدأ الجريب في الانهيار في تجويف قناة فالوب. بدلا من الجريب المتفجر في المبيض ، أ الجسم الأصفر. ينمو التجويف تدريجياً ويتحول إلى اللون الأصفر.
في مراحل مختلفة من دورة المبيض ، تنتج أنسجة المبيض هرمونات - هرمون الاستروجين والبروجسترون وكمية صغيرة من الأندروجين. خلال فترة نضج الجريبات ، يتم إطلاق هرمون الاستروجين (استراديول ، إسترون ، إستريول) بشكل أساسي ، ويحدث العدد الأكبر منها بحلول اليوم الحادي عشر من الدورة ، وينخفض تدريجياً ثم يرتفع مرة أخرى بحلول اليوم 21-22 في المرحلة ازدهار الجسم الأصفر. كمية البروجسترون التي تفرز في النصف الأول من الدورة صغيرة ، مع تطور الجسم الأصفر ، تزداد كمية البروجسترون وتصل إلى الحد الأقصى في اليوم 17-19 ، ثم تبدأ في الانخفاض تدريجياً. يكون إفراز هرمون التستوستيرون (هرمون الذكورة) في المرحلة الأولى من الدورة ضئيلًا ، ويزداد أثناء الإباضة ، ثم ينخفض ويزيد مرة أخرى بحلول اليوم السادس والعشرين من الدورة. أثناء الحيض ، تكون شدة إطلاقه منخفضة.
التغيرات الدورية في الرحم
التركيب المورفولوجي للرحموتعتمد وظيفتها أيضًا على عمر المرأة ، وحالتها العامة ، ومستويات الهرمونات (عمل المبيضين والغدد الصماء الأخرى) ، وظروف حياة المرأة المعيشية.
الخامس الغشاء المخاطي للرحم(بطانة الرحم) تنقسم إلى طبقتين - القاعديةو وظيفي. الطبقة القاعدية مجاورة مباشرة للطبقة العضلية للرحم وتتكون من خلايا غدية وسدوية. لا تتساقط هذه الطبقة أثناء الحيض ، ولكنها تتغير قليلاً فقط اعتمادًا على التغيرات الدورية في المبايض. تتكون الطبقة الوظيفية أيضًا من نوعين من الخلايا - إفرازيو الهدبية. تخضع هذه الطبقة لتغييرات كبيرة اعتمادًا على مرحلة دورة المبيض. يوجد في عنق الرحم غدد من الغشاء المخاطي ، والتي تنتج مادة خاصة تشكل ما يسمى بالسدادة المخاطية. تتغير لزوجة السر خلال الدورة الشهرية. تكون في أدنى مستوياتها وقت الإباضة. إمداد بطانة الرحم بالدملها خصائصها الخاصة. تظهر الشرايين الصغيرة من نوعين من الطبقة العضلية: الأقصر - في الطبقة القاعدية ، والشرايين الطويلة الملتفة - في الطبقة الوظيفية.
في الدورة الشهرية ، يتم تمييز المراحل التالية من التغييرات في بطانة الرحم - مرحلة الانتشار ومرحلة الإفراز ، يليها النزيف. الطور الأوليبدأ في نهاية الحيض ، بعد انتهاء التقشر (رفض الطبقة السطحية للبطانة). أولاً ، يحدث التكون الظهاري لسطح الغشاء المخاطي للرحم ، حيث تشارك خلايا الطبقة القاعدية. بعد ذلك ، جنبًا إلى جنب مع نمو الظهارة ، تبدأ غدد بطانة الرحم في التطور. تدريجيا يزدادون ، يصبحون متعرجين ، يتوسع تجويفهم. يزداد عدد الأوعية الدموية الصغيرة التي تغذي الغدد البطانية عدة مرات. تصبح الطبقة الوظيفية مفكوكة ، ويصل سمكها إلى 8-10 مم. تفرز الغدد سرًا يتكون أساسًا من الغشاء المخاطيو الجليكوجين. تبدأ التغييرات الانتكاسية - تقترب الغدد من بعضها البعض ، ويتراكم السر في تجويف الغدد ، وتتوسع الأوردة ، وتتشكل جلطات دموية فيها ، وتحدث وذمة الأنسجة ، ونزيف بؤري ؛ ويتبع ذلك رفض للظهارة ويحدث نزيف. يرجع النزيف إلى الأسباب التالية:
1) انخفاض في الهرمونات - هرمون الاستروجين والجستاجين ؛
2) اضطرابات الدورة الدموية - هناك ركود ، وتمدد ، ثم تشنج الشرايين ، وزيادة نفاذية جدار الأوعية الدموية ؛
3) تشريب سدى مع الكريات البيض.
4) تكوين مواقع الموت والورم الدموي.
5) زيادة في عدد الإنزيمات المحللة للبروتين والفيبرين.
اعتمادًا على مرحلة الدورة الشهرية ، تحدث تغييرات دورية متكررة في الغدد الثديية.
أسباب عدم انتظام الدورة الشهريةمتنوعة للغاية. يمكن أن تكون عوامل اجتماعية أو نفسية أو جسدية أو معدية أو بيولوجية أو ميكانيكية أو كيميائية. يتأثر الجسم عادة بعدة عوامل بنسب مختلفة. من مجموع هذه العوامل ، من الضروري تحديد العامل الرئيسي - سبب المرض. يميز المنزليو خارجيأسباب الأمراض. داخلي - الدستور ، العمر ، الجنس ، التفاعل مع عوامل خارجية، وفي بعض الحالات يستحيل تحديد سبب الانتهاك بدقة.
يمكن أن تحدث اضطرابات الدورة الشهرية مصحوبة بصدمات نفسية شديدة: نفسية وصدمات أمراض عصبية. من الأهمية بمكان سوء التغذية (الكمي والنوعي) ، السمنة ، مرض البري بري.
مع نقص الفيتامينات ب 1 ، ج ، ف ، انقطاع الطمث، أو النزف الرحمي غير المنتظمالذي يتم علاجه بنجاح بتعيين الفيتامينات المناسبة. تتأثر الدورة الشهرية بالمخاطر المهنية - الإشعاع المشع والاهتزاز والعمل مع مواد كيميائية معينة.
عمليات أمراض النساء في الرحم والملاحق هي سبب الاضطرابات الخطيرة. بعد كحت الرحم ، قد يحدث انقطاع الطمث. أسبابه هي إزالة ليس فقط الطبقة الوظيفية ، ولكن أيضًا الطبقة القاعدية ، وتطوير الالتصاقات داخل الرحم. نتيجة للتخثير الكهربي لقناة عنق الرحم ، قد تتطور العدوى. عند إزالة أحد المبيضين ، يُصاب أكثر من نصف النساء باضطرابات مختلفة في الدورة الشهرية ، تصل إلى انقطاع الطمث. تحدث الانتهاكات مع الأمراض الشائعة مثل اللوكيميا والتهاب الكبد وتليف الكبد والأمراض من نظام القلب والأوعية الدموية، إدمان الكحول.
انتهاك التنظيم العصبيقد تحدث في مستويات مختلفة. اعتمادا على هذا ، هناك مجموعات الانتهاكات التالية :
1) القشرية الوطائية;
2) الغدة النخامية;
3) الغدة النخامية;
4) المبيض;
5) الرحم;
6) اضطرابات الغدة الدرقية;
7) مرض الغدة الكظرية;
8) الاضطرابات الوراثية.
يجب أيضًا أن يؤخذ في الاعتبار أن الانتهاكات يمكن أن تكون وظيفية وعضوية ، وجزئية وكاملة ، وكمية (مفرطة أو قصور في الوظيفة) ونوعية.
الغومينورهي(الحيض المؤلم) يوجد غالبًا عند الفتيات بسبب التغيرات الوظيفية والعضوية في الجهاز التناسلي. يتطور algomenorrhea الوظيفي مع الطفولية العامة أو التناسلية ، وعدم الاستقرار الجهاز العصبيمع انخفاض في عتبة حساسية الألم ، مع انتهاكات للنسب الهرمونية بين هرمون الاستروجين والبروجسترون. نتيجة لذلك ، هناك فيضان من رحم الأطفال دم الحيضوالاضطرابات الناجمة عن عدم كفاية ارتخاء عنق الرحم. ردود الفعل من رحم مزدحم مع انخفاض في عتبة حساسية الألم تعطي إحساسًا بالألم. حيض مؤلمذات طبيعة عضوية تحدث مع تشوهات في الأعضاء التناسلية ، مثل الرحم الثاني البدائي ، وقرن الرحم ، وتضاعف الرحم والمهبل مع إصابة أحد المهبل. أيضا ، يمكن أن يكون algomenorrhea مع العمليات الالتهابية في الرحم وملحقاته ، مع بطانة الرحم. مع مرض algomenorrhea الوظيفي ، تحدث آلام مغص في أسفل البطن ، منتشرة إلى العجز ، في اليوم الأول من الحيض أو قبله مباشرة. في بعض الأحيان يكون الألم مصحوبًا بالدوخة والغثيان والتهيج.
مع الآفات العضوية ، يكون الألم أكثر حدة خلال فترة الحيض بأكملها وحتى بعد انتهائها. يعتبر علاج الغلومينورهي الوظيفي علاجًا تصالحيًا بشكل أساسي مع إضافة مضادات التشنج (نو-شبي ، بابافيرين ، إلخ) ومسكنات الألم.
تستخدم المهدئات لتطبيع وظيفة الجهاز العصبي. عند الكشف عن تشوهات الأعضاء التناسلية ، يشار إلى العلاج الجراحي. في العمليات الالتهابية في تجويف الرحم والملاحق ، يوصى باستخدام الأدوية المضادة للالتهابات والمضادات الحيوية.