Первая помощь при ишемической болезни. Неотложная помощь при ишемической болезни сердца. Факторы риска, лечение и профилактика сердечного приступа
Читайте также
6773 0
Это острое или хроническое поражение сердца, обусловленное уменьшением или прекращением доставки крови к миокарду в связи с атеросклеротическим процессом в коронарных сосудах и (или) нарушениями их функционального состояния (спазм, нарушения регуляции тонуса).
Главными патогенетическими факторами ИБС являются:
- органический стеноз коронарных артерий, вызванный их атеросклеротическим поражением;
- спазм коронарных сосудов, обычно сочетающийся с атеросклеротическими изменениями в них (динамический стеноз);
- появление в крови преходящих тромбоцитарных агрегатов (вследствие нарушения равновесия между простациклином, обладающим выраженной антиагрегационной активностью, и тромбоксаном - мощным вазоконстриктором и стимулятором агрегации тромбоцитов).
Внезапная смерть (первичная остановка сердца)
Внезапной считают естественную (ненасильственную) смерть, наступившую неожиданно в пределах 6 ч (по некоторым данным - 24 ч) от начала острых симптомов. В подавляющем числе случаев причиной внезапной смерти является ИБС (острая коронарная недостаточность или инфаркт миокарда), осложненная электрической нестабильностью. Реже встречаются такие причины, как острый миокардит, острая дистрофия миокарда (в частности, алкогольной этиологии), ТЭЛА, закрытая травма сердца, электротравма, пороки сердца.Внезапная смерть встречается при неврологических заболеваниях, а также при выполнении хирургических и других вмешательств (катетеризация крупных сосудов и полостей сердца, ангиография бронхоскопия и др.). Известны случаи внезапной смерти при применении некоторых лекарственных средств (сердечных гликозидов, новокаинамида, бета-блокаторов, атропина и др.)
Наиболее частым механизмом внезапной смерти является фибрилляция (трепетание) желудочков, значительно реже - асистолия и электромеханическая диссоциация (последние встречаются при шоке, сердечной недостаточности и АВ-блокаде).
Факторы риска внезапной смерти: впервые возникшая стенокардия Принцметала, острейшая стадия инфаркта миокарда (70% случаев фибрилляции желудочков падают на первые 6 часов заболевания с пиком в первые 30 мин), нарушения ритма: ригидный синусовый ритм (интервалы Р-Р меньше 0,05 с), частые (более 6 в минуту), групповые, политопные, аллоритмические желудочковые экстрасистолы; удлинение интервала ОТ с ранними экстрасистолами типа R/T и эпизодами полиморфной желудочковой тахикардии; желудочковая тахикардия, особенно исходящая из левого желудочка, альтернирующая и двунаправленная; синдром WPW с пароксизмами трепетания и фибрилляции предсердий большой частоты с аберрантными комплексами QRS; синусовая брадикардия; АВ-блокады; поражение межжелудочковой перегородки (особенно в сочетании с поражением передней стенки левого желудочка); введение сердечных гликозидов в острейшей фазе ИМ, тромболитиков (реперфузионный синдром); алкогольное опьянение; эпизоды кратковременной потери сознания.
Прекращение кровообращения вызывает быструю смерть вследствие аноксии головного мозга, если циркуляция крови и дыхание не восстановлены в течение трех, максимум пяти минут. Более длительный перерыв в кровоснабжении мозга ведет к необратимым изменениям в нем, что предрешает неблагоприятный прогноз даже в случае восстановления сердечной деятельности в более поздний период.
Клинические признаки внезапной остановки сердца: 1) потеря сознания; 2) отсутствие пульса на крупных артериях (сонных и бедренных); 3) отсутствие тонов сердца; 4) остановка дыхания или появление дыхания агонального типа; 5) расширение зрачков, отсутствие реакции их на свет; 6) изменение цвета кожи (серый с синюшным оттенком).
Для диагностики остановки сердца достаточно констатации первых четырех признаков. Спасти больного может только немедленная диагностика и экстренная медицинская помощь.
- больного кладут на спину без подушки на жестком основании;
- проверяют наличие пульса на сонной или бедренной артерии;
- при обнаружении остановки сердца немедленно приступают к наружному массажу сердца и искусственному дыханию.
Если механизм смерти не определен, следует предпринять возможно быструю попытку электрической дефибрилляции с последующей регистрацией ЭКГ. При отсутствии эффекта от ЭИТ или при невозможности ее проведения (нет дефибриллятора!) внутривенно вводят 300-600 мг орнида, 300-600 мг лидокаина, 5-10 мг обзидана или 250-500 мг новокаинамида, 20 мл панангина, 1,0 мг адреналина. Препараты вводятся последовательно, между введением препаратов повторно производится ЭИТ, продолжается непрямой массаж сердца, искусственная вентиляция легких.

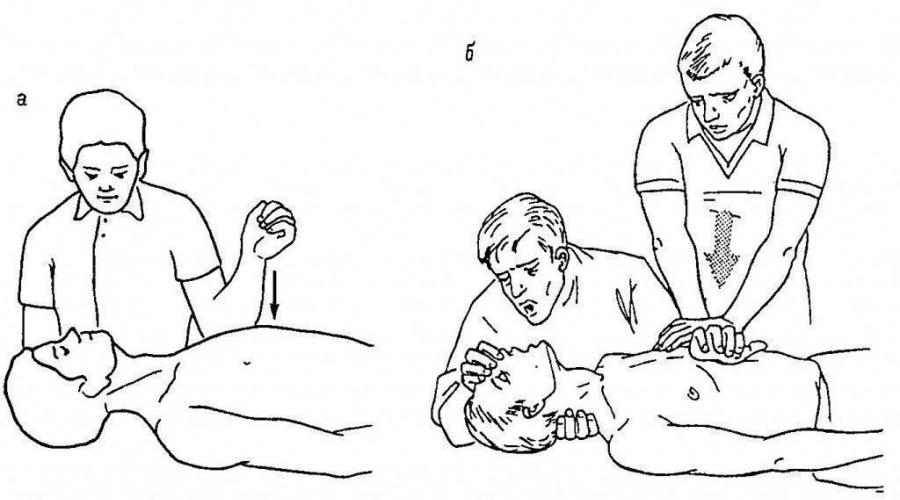
Рис. 1, а - начало реанимации: однократный удар кулаком по средней части грудины; б - непрямой массаж сердца и искусственная вентиляция легких («рот в рот»)
Критериями эффективности реанимационных мероприятий являются:
- сужение зрачков с появлением их реакции на свет;
- появление пульса на сонной и бедренной артериях;
- определение максимального артериального давления на уровне 60-70 мм рт. ст.;
- уменьшение бледности и синюшности;
- иногда - появление самостоятельных дыхательных движений.

Рис. 2. Основные положения, используемые для транспортировки больных и пострадавших на щите и носилках:
а - при подозрении на перелом позвоночника (сознание сохранено); б, в -черепно-мозговая травма (б - сознание сохранено, признаки шока отсутствуют, в -наклонное положение с опущенным концом не более чем на 10-15); г, д - для пострадавших с угрозой развития острой кровопотери или шока, а также при наличии их (г - голова опущена, ноги приподняты на 10-15 ; д - ноги согнуты в виде перочинного ножа); е - повреждения или острые заболевания органов грудной клетки, сопровождающиеся острой дыхательной недостаточностью; ж - повреждения органов брюшной полости и таза, переломы костей таза, заболевания органов живота и таза; з - ранения челюстно-лицевой области, осложненные кровотечением; и - боковое стабильное положение для транспортировки пострадавших, потерявших сознание
При наличии факторов риска внезапной смерти (см. выше) рекомендуется введение лидокаина (80-100 мг внутривенно. 200-500 мг внутримышечно) в сочетании с орнидом (100-150 мг внутримышечно); при снижении АД - 30 мг преднизолона внутривенно.
Лечение асистолии начинают с резких ударов кулаком по средней части грудины и закрытого массажа сердца в сочетании с искусственной вентиляцией легких; внутривенно вводят 0,5-1.0 мг адреналина каждые 3-5 мин, или 05 мг алупента, или 3-5 мг изадрина со скоростью 1-4 мкг/мин. или 30 мг преднизолона внутривенно. При рефлекторной асистолии (ТЭЛА) показано введение 1 мг атропина внутривенно. Методом выбора является ускоряющая ЧПКС.
С профилактической целью при передних ИМ с развитием АВ-блокады. синдромом слабости синусового узла, особенно на фоне однократной потери сознания и нарастающей сердечной недостаточности, двусторонней бифуркационной блокаде ножек пучка Гиса, неэффективности медикаментозной терапии зонд-электрод вводится в пищевод (при эндокардиальной ЭКС - в полость правого желудочка). При невозможности использования ЧПКС или ЭКС может быть использована и электрическая дифибрилляция с целью возбуждения электрической активности сердца.
Для лечения электромеханической диссоциации используют адреналин, атропин, алупент, изадрин, ускоряющую ЧПКС.
Сердечные гликозиды при внезапной смерти не вводятся.
После восстановления кровообращения больной, лежа на носилках, транспортируется кардиореанимационной бригадой (под кардиомониторным наблюдением) с условием продолжения лечебных мероприятий, обеспечивающих жизнедеятельность (см. выше), в ближайшее отделение кардиологической реанимации (рис. 2).
Б.Г. Апанасенко, А.Н. Нагнибеда
Основная причина смерти в России - заболевания сердечно-сосудистой системы. А среди них одно из первых мест занимает ишемическая болезнь сердца (ИБС) - хроническое заболевание, объединяющее стенокардию, атеросклеротический кардиосклероз и инфаркт миокарда.
Основные пункты:
Лечение
На начальных стадиях ИБС лечат медикаментозно. Лекарственная терапия в основном направлена на устранение признаков стенокардии, предотвращение образования тромбов и атеросклеротических бляшек. Для этого используют антиангинальные препараты, антикоагулянты и гиполипидемические и антигипертензивные средства. Эти препараты нормализуют сердечный ритм, уменьшают нагрузку на сердце, снижают давление. Также необходимо избавляться и от факторов риска ИБС - снижать повышенное давление, приводить вес в норму .
В тяжелых случаях ИБС используют хирургическое лечение. При ИБС применяют стентирование и аорто-коронарное шунтирование.
Коронарная ангиопластика и стентирование - операция, при которой катетером через бедренную артерию вводится баллон, который расправляют в месте сужения. Тромб, который мешал кровотоку, в этом случае никуда не исчезает, он расплющивается о стенку артерии. На конце катетера может быть не только баллон, но и ячеистая микротрубочка - стент. На месте сужения стент расправляется специальным баллоном. Катетер с баллоном убирают, а стент остается в артерии и не дает ее стенкам сужаться.
Аортокоронарное шунтирование проводят в случае, если закупорены коронарные артерии. С помощью кровеносных сосудов пациента, взятых из руки, ноги или грудной клетки, делается новое кровеносное русло в обход закупоренных артерий. Эта операция может проводиться малоинвазивным (щадящим) методом на работающем сердце или на открытом сердце с искусственным кровообращением.
Образ жизни
Пациент с диагнозом «ИБС» должен изменить свою жизнь. Иначе лечение будет неэффективным. Для этого нужно:
- отказаться от курения и чрезмерного употребления алкоголя ;
- перейти на низкокалорийную диету , которая обеспечит нормальный уровень холестерина;
- обогатить свой рацион витаминами и минералами;
- избегать стрессов;
- избавиться от лишнего веса.
Необходимо также соблюдать предписания врача, принимать все лекарства в назначенное время,
Стенокардия – проявление ишемической болезни сердца, так как возникает из-за сужения сердечной артерии на фоне коронарной недостаточности. Правильная неотложная помощь при стенокардии призвана предупредить развитие инфаркта.
Сигналом начала приступа является чувство сдавленности в грудной клетке, словно на ней лежит тяжелый предмет, а также ощущение боли, отдающей в левую руку, плечо, шею и даже челюсть. Усиливается потоотделение, возникает чувство страха.
Обычно приступы стенокардии сопровождают физическую нагрузку или сильный стресс (стенокардия напряжения), в спокойном состоянии они случаются реже (стенокардия покоя). Во втором случае приступ может возникать даже во время сна из-за притока крови в систему легочной артерии, и увеличения потребности сердечной мышцы в кислороде. Истинная стенокардия может возникать спонтанно без этиологических факторов.
Оказание первой помощь при приступе стенокардии
Болевой симптом может возникнуть внезапно при нагрузке или в покое, на улице или в домашних условиях. Поэтому оказание первой помощи при стенокардии имеет в каждом случае свои нюансы. При ходьбе, подъеме на ступеньках, пациенту нужно прекратить физическую нагрузку, остановиться или присесть. В домашней обстановке нужно расстегнуть сдавливающую одежду, открыть окно для доступа свежего воздуха, спокойная атмосфера поможет приступу пройти быстрее.
 Если пациент испытывал уже приступы стенокардии, то нужно воспользоваться назначенным врачом лекарством. Как правило, это нитроглицерин в сублингвальных (под язык) таблетках либо в аэрозольной форме. Первая доза должна быть минимальной, при отсутствии эффекта принимают повторно через 5-6 минут. Большие дозы противопоказаны, потому что могут вызвать привыкание организма к препарату.
Если пациент испытывал уже приступы стенокардии, то нужно воспользоваться назначенным врачом лекарством. Как правило, это нитроглицерин в сублингвальных (под язык) таблетках либо в аэрозольной форме. Первая доза должна быть минимальной, при отсутствии эффекта принимают повторно через 5-6 минут. Большие дозы противопоказаны, потому что могут вызвать привыкание организма к препарату.
Стенокардия: первая помощь
Приступ требует обязательной медицинской помощи и немедленно. Есть несколько приемов, которые облегчат состояние больного и улучшат его состояние. Первая помощь включает следующие мероприятия:

Успокаивающие препараты усиливают действие антиангинальных средств (нитроглицерина) и гипотензивных медикаментов. Поэтому пациенту нужно принять седативные препараты, чтобы снять чувство страха за свою жизнь.
Стенокардия: алгоритм оказания помощи
Развитие болевого симптома связано с нарушением кровоснабжения определенного участка миокарда. Если не восстановить кровоток на протяжении 20 минут, возникают необратимые изменения, которые приводят к опасной аритмии и некрозу сердечной мышцы. Поэтому каждому необходимо знать, как поступить при стенокардии. При сердечном приступе нужно соблюдать этот несложный алгоритм оказания помощи:
- Попытаться успокоиться, присесть, расположиться, чтобы было удобно.
- Можно использовать как таблетку нитроглицерина, так и его раствор. В случае головной боли, выпить половину таблетки.
- Если употребление препарата не помогает, через пять минут стоит повторить дозу, но не более чем трижды.
- С усилением головной боли нужно дать пострадавшему от приступа, валидол и цитрамон, а также теплого чаю.
- Нужно иметь в аптечке аналоги нитроглицерина в случае его непереносимости.
- Адреноблокаторы назначают, если приступ сопровождается тахикардией и нарушенным сердечным ритмом.
 Препаратом первой помощи считают нитропрепараты, которые расширяют коронарные сосуды и восстанавливают кровообращение в сердечных артериях. При пониженном кровяном давлении применять нитроглицерин не показано, так как в этом случае препарат способствует гипотензии и «обкрадывает» коронарный кровоток. При особой форме стенокардии, вазоспастической, показаны блокаторы кальция (верапамил, нифедипин). Некупирующийся приступ требует вызова скорой помощи.
Препаратом первой помощи считают нитропрепараты, которые расширяют коронарные сосуды и восстанавливают кровообращение в сердечных артериях. При пониженном кровяном давлении применять нитроглицерин не показано, так как в этом случае препарат способствует гипотензии и «обкрадывает» коронарный кровоток. При особой форме стенокардии, вазоспастической, показаны блокаторы кальция (верапамил, нифедипин). Некупирующийся приступ требует вызова скорой помощи.
Стенокардия: стандарт медицинской помощи
В машине скорой помощи медицинский персонал непрерывно наблюдает за состоянием больного. В случае аритмии проводится электроимпульсная терапия. Объем помощи на догоспитальном этапе соответствует медицинским стандартам.
Накладывается специальная кислородная маска на лицо, чтобы улучшить дыхание. Внутривенно вводится нитроглицерин и другие препараты, например гепарин. Контролируется давление и частота пульса больного. Своевременное прибытие скорой помощи и доставка пациента в стационар значительно снижают риск летального исхода.
Больным стенокардией оказывается медицинская помощь в соответствии с приказом №229. Он включает такие дополнительные исследования:

На ЭКГ можно увидеть смещение сегмента ST вниз, низкоамплитудный или отрицательный Т-зубец. У молодых пациентов или тех, кто страдает от заболевания недавно, электрокардиограмма может выглядеть нормально. После купирования приступа и боли, возможно возращение рисунка в стандартную форму.
Необходимо дифференцировать болезнь от многих других, дающих похожие симптомы. Для стенокардии характерны боли за грудиной, возникающие при дополнительной физической нагрузке и устраняющиеся нитроглицерином. Кардиолог делает заключение на основе тщательно собранного анамнеза и правильно прочитанной электрокардиограммы.
Стенокардия: доврачебная помощь
Иногда бывают тяжелые случаи, когда доврачебной помощи недостаточно, чтобы ликвидировать приступ стенокардии. Если повторная таблетка нитроглицерина, через четверть часа, не облегчила состояние, нужно срочно вызвать скорую помощь.
При выраженной слабости пациента, головокружения, очень сильной боли в сердечном участке, появления холодного вязкого пота, нельзя принимать большие дозы нитропрепаратов. Симптомы указывают на пониженное артериальное давление, а в таком состоянии нитроглицерин противопоказан. Нужно дать пациенту аспирин, накрыть его одеялом и срочно вызвать медицинскую помощь. Следует создать покой, исключить курение в присутствии больного стенокардией.
Валидол не очень эффективен, как средство для первой помощи, он может затянуть приступ. После улучшения состояния, следует полежать, хорошо отдохнуть. Обстановка должна быть спокойной, ни в коем случае нельзя браться за физическую или умственную работу. Нужно сравнить этот приступ с предыдущими. Если появился новый симптом или изменилась локализация болевых ощущений, срочно вызывайте врача, примите корвалол, постельный режим обязателен.
Соблюдение здорового образа жизни, отсутствие вредных привычек, избегание жирной пищи и чрезмерных физических нагрузок значительно улучшат качество жизни больного стенокардией.
Терапия стенокардии держится на двух столпах: экстренная помощь при приступе стенокардии и лечение, направленное на борьбу с причинами, по которым возникает несоответствие между потребностью сердца в кислороде и доставкой кислорода миокарду.
Неотложная помощь при приступе стенокардии
При возникновении приступа стенокардии необходимо рассосать под языком таблетку нитроглицерина 0,5 мг. Особенность такого способа приема в том, что нитроглицерин очень быстро всасывается со слизистых оболочек: так, уже через 1 минуту концентрация его в крови достигает максимума, а спустя 10 минут он полностью разрушается.
Если боли в груди не прошли, через 2-5 минут можно принять вторую таблетку, и еще через 2-5 минут – третью.
Для купирования приступа можно пользоваться нитроглицерином в виде спрея. Аэрозоль применяют, делая 1-2 впрыскивания под язык. Можно ингалировать до 3 доз в течение 15 минут.
Также для снятия болей при ангинозном приступе используется спрей изосорбида динитрата (Изосорбид, Нитросорбид, Изокет спрей). Для достижения эффекта необходимо впрыснуть аэрозоль на слизистую ротовой полости (1-3 дозы препарата с интервалом в 30 секунд). Дыхание при этом нужно задержать.
ВАЖНО ЗНАТЬ , что нитраты могут на короткое время значительно снизить артериальное давление, поэтому принимать их нужно сидя или полулежа.
Очень часто при приеме нитроглицерина появляется выраженная головная боль. В таких случаях можно предложить пациенту использовать нитросорбид, проглатывая или разжевывая таблетку. Еще один вариант, который может помочь справиться с головной болью: рассосать кусочек сахара, предварительно смоченного каплями Вотчела. Капли продаются в аптеке, содержат помимо нитроглицерина ментол, валериану и настой ландыша. Пациент, страдающий стенокардией, может запастись емкостью с такими самодельными «таблетками» и всегда носить ее с собой.
При (которая возникает, как правило, без связи с физической нагрузкой или стрессом в ночное время) более эффективен прием Коринфара. Таблетку Коринфара нужно разжевать, чтобы ускорить его всасывание.
Если в течение 10-15 минут боль в груди не прошла, необходимо вызвать скорую помощь.
Лечение прогрессирующей стенокардии
Если вы заметили, что приступы стенокардии участились, возросла потребность в приеме нитроглицерина, приступы возникают при тех нагрузках, которые раньше вы переносили хорошо, это повод экстренного обращения к врачу и, вероятнее всего, госпитализации. Заниматься самолечением не стоит. Помните, что при переходе стенокардии в прогрессирующую форму риск развития увеличивается в 3-7 раз.
Лечение стабильной стенокардии напряжения
1. Нитраты
МЕХАНИЗМ ДЕЙСТВИЯ НИТРАТОВ. Препараты этой группы расширяют вены. Венозная кровь депонируется в тканях на периферии, нагрузка на сердце объемом крови уменьшается (крови в основном кровотоке становится меньше — значит, и работы по «перекачиванию» нужно совершать меньше). К тому же, нитраты расширяют коронарные сосуды, что увеличивает кровоснабжение миокарда.
ОБЩИЕ ПРАВИЛА НАЗНАЧЕНИЯ НИТРАТОВ: при стенокардии I-II функционального класса, как правило, нитраты назначаются ситуационно. Т.е. при возникновении ангинозного приступа, либо для его профилактики, когда ожидается повышенная физическая нагрузка, возможно принять нитроглицерин или нитросорбид. При стенокардии III-IV функционального класса рекомендованы к постоянному приему нитраты средней продолжительности действия, а также продленные (ретардные) формы.
Нитраты средней продолжительности действия «работают» в течение 1-6 часов, поэтому принимать их придется 3 и более раз в сутки. К их числу относят:
- Таблетки нитроглицерина с замедленным высвобождением для приема внутрь (Нитронг по 1-2 таблетки 2-3 раза в сутки, Сустак форте по 1 таблетке 3-4 раза в день).
- Буккальные (защечные) формы нитратов (Тринитролонг в виде пленки, наклеиваемой на десну).
- Таблетки изосорбида динитрата (Нитросорбид) по 5-40 мг 1-4 раза в день.
Нитраты продленного действия «работают» в течение 15-24 часов, поэтому принимаются, как правило, 1-2 раза в сутки. К их числу относят:
- Таблетки или капсулы изосорбида динитрата (Кардикет® 20-60 мг по 1 таб. 1-2 раза в день).
- Изосорбид-5-мононитрата, в том числе в капсулах или таблетках с медленным высвобождением (Эфокс® 10-40 мг 2 раза в сутки, Эфокс® лонг 50 мг по 1 капсуле 1 раз в сутки, Пектрол 40-60мг 1 раз в сутки, Моночинкве® 40 мг 2 раза в сутки, Моночинкве® ретард 50 мг 1 раз в сутки, и другие).
- Пластыри с нитроглицерином (Депонит 10). Прикрепляются к коже 1 раз в сутки.
ВАЖНО! Пациентам, принимающим нитраты на постоянной основе, нужно знать, что в случае, когда лекарственное вещество постоянно находится в крови, развивается невосприимчивость к нитратам. Поэтому важно, чтобы каждый день был 6-8-часовой период, когда препарат в крови отсутствует. Вот почему нельзя учащать прием продленных форм.
2. β-адреноблокаторы
МЕХАНИЗМ ДЕЙСТВИЯ: Пациентам со стабильной формой стенокардии назначаются β-адреноблокаторы, поскольку они уменьшают мощность и частоту сокращения сердца. Сердце выполняет работу менее интенсивно, значит, падает и потребность в кислороде, что положительно сказывается на частоте приступов загрудинной боли.
ВАЖНО! Препараты этой группы нельзя использовать у пациентов с атриовентрикулярной блокадой 2 и 3 степени и бронхиальной астмой.
К бета-блокаторам относятся:
- Метопролол (Эгилок®, Беталок®, Корвитол) по 50-100 мг 2-4 раза в сутки.
- Атенолол (Бетакард®, Тенормин) по 50 мг 1-2 раза в сутки.
- Небиволол (Небилет) по 5 мг 1 раз в сутки.
3. Антагонисты кальция
МЕХАНИЗМ ДЕЙСТВИЯ: препараты этой группы препятствуют переносу кальция в клетки. Мышечные клетки сосудов нуждаются в кальции для своей работы, поэтому при его дефиците ухудшается способность сосудов спазмироваться. Это приводит, с одной стороны, к расширению коронарных сосудов и улучшению кровоснабжения сердца, с другой – к депонированию крови в венулах на периферии. Объем активно циркулирующей в сосудистом русле крови уменьшается, а значит, сердце может работать менее интенсивно (меньше крови нужно «перегонять» за минуту). В итоге уменьшается потребность миокарда в кислороде. Сердце не испытывает кислородного голодания – не возникает болей в груди.
К антагонистам кальция относятся:
- Амлодипин (Норваск, Амлотоп) по 2,5 – 5 мг 1 раз в сутки.
- Нифедипин (Кордафлекс®, Коринфар®, Нифекард®) по 10 мг 2-3 раза в сутки, принимать после еды.
- Верапамил (Изоптин) по 40-80 мг 3-4 раза в сутки. Назначается у пациентов, у которых имеются нарушения ритма сердца.
ВАЖНО! Прием Верапамила противопоказан при хронической сердечной недостаточности и атриовентрикулярной блокаде 2-3 степени.
4. Ацетилсалициловая кислота
МЕХАНИЗМ ДЕЙСТВИЯ: аспирин препятствует образованию тромба на месте разрушенной бляшки, поскольку является антиагрегантом – препятствует прилипанию тромбоцитов к поврежденному эндотелию сосудов, а также к образованию сгустка. Влияет он и на «гибкость» эритроцитов, улучшая их прохождение по самым мелким сосудам улучшается текучесть крови.
Ацетилсалициловая кислота в «сердечной» дозировке выпускается многими фармакологическими компаниями под самыми разными названиями. Например:
- Аспирин (Тромбо АСС®, Аспирин® Кардио) в дозировке 75-150 мг/сутки назначается всем пациентам со стенокардией, у которых нет противопоказаний к его приему, поскольку доказано, что он уменьшает шанс развития инфаркта миокарда.
Выражение «предынфарктное состояние» достаточно четко определяет серьезности ситуации. Человек с таким диагнозом стоит на пороге инфаркта миокарда – гибели большего или меньшего участка сердечной мышцы.
Развивается предынфарктное состояние из-за прекращения поступления крови по одной из нескольких артерий питающих сердце. В настоящее время предынфарктное состояние называется нестабильной стенокардий – это более правильный термин, так как инфаркт при «предынфарктном состоянии» развивается, к счастью, не всегда. Ситуация может и стабилизироваться на фоне проводимого лечения.
И так давайте же разберемся, как проявляется предынфарктное состояние.
В первую очередь это характерный болевой синдром в грудной клетке – стенокардия,
пекущая или давящая боль за грудиной (по центру), боль может иррадиировать (отдавать) в левую часть тела, спину, реже живот.
Впервые возникавшая стенокардия всегда рассматривается как предынфарктное состояние и требует срочной госпитализации и лечения.
Однако у некоторых пациентов приступы стенокардии случаются по 3-4 раза в сутки, и это не расценивается как предынфарктное состояние, имеется ввиду пациенты со стабильной стенокардией. Для этой группы больных критерии диагностики несколько другие: уменьшение порога нагрузки, при которой возникают боли, боли становятся более длительными, более интенсивными, более частыми и хуже снимаются нитроглицерином.
Для того чтобы заподозрить диагноз предынфарктное состояние в ряде случаев видеть ЭКГ не обязательно, этот диагноз устанавливается на основании жалоб и расспроса пациента. Тем не менее, дополнительно возникшие (новые) изменения на ЭКГ делают диагноз достоверным, а так же позволяют исключить некоторые виды инфаркта миокарда.
Биохимический анализ крови
Имеется ввиду ферменты, указывающие на повреждения сердечной мышцы (тропонин, креатинкиназа). Если их уровень оказывается повышен, это свидетельствует в пользу развития инфаркта миокарда, если нет, то — это еще предынфарктное состояние (нестабильная стенокардия) и возможно инфаркта удастся избежать. Именно наличием или отсутствием гибели клеток миокарда, по данным анализа крови, отличаются эти два состояния.
Предынфарктное состояние лечится абсолютно так же как и инфаркт миокарда, об этом вы может прочитать в соответствующем разделе.
Единственное, что хотелось бы добавить, так это то, что наиболее современным и эффективным методом лечения предынфарктного состояния в плане предотвращения инфаркта миокарда является так называемое спасительное ЧКВ.
Так же вы должны знать о первой помощи при нестабильной стенокардии
1. Принять нитроглицерин под язык, в случае отсутствия эффекта в течение 1-2 мин, принять еще одну, если и тогда эффекта нет — срочно вызывайте скорую помощь.
2. Примите 300 мг аспирина или 300 мг клопидогреля, но этот вопрос нужно предварительно обсудить со своим врачом. Если же ранее вы принимали эти препараты, то риск побочных эффектов будет минимален.
3. Полностью исключить нагрузку – лучше лежать и как можно меньше двигаться.
Факторы риска, лечение и профилактика сердечного приступа
Сердце - это орган со сложной структурой, обеспечивающей беспрерывную циркуляцию крови. Для нормального функционирования сердечной мышцы необходимо ее бесперебойное обеспечение кислородом. Кровь, обогащенная кислородом, доставляется в сердечную мышцу через сеть коронарных артерий. Если по какой-либо причине ток такой крови блокируется, мышечная ткань испытывает кислородное голодание, которое провоцирует некроз некоторого участка миокарда, или ишемию. Из-за этого у человека случается сердечный приступ - опасное состояние, повышающее риск летального исхода.
Такое состояние является осложнением атеросклероза - заболевания сосудов, при котором из-за отложений на их стенках жира и холестерина (холестериновых бляшек) сужается просвет и значительно нарушается кровоснабжение органов. Сердечный приступ случается по 2 причинам:
- На атеросклеротической бляшке образуется надлом, который сразу же заполняется тромбоцитами, вследствие чего формируется тромб. Если из-за сгустка крови и холестериновой бляшки закрывается просвет артерии, миокард перестает снабжаться кислородом, а такое состояние провоцирует приступ.
- Атеросклеротическая бляшка увеличивается, а просвет сосуда постепенно сужается и блокируется. Сердце получает мизерный объем богатой кислородом крови, что провоцирует некроз его мышечной ткани.

Факторы риска
Необходимо знать не только о том, что такое сердечный приступ, но и том, какие факторы увеличивают риск его возникновения. К ним относят:
- Возраст: риск ишемии сердца существенно повышается у пожилых людей. Около 85% смертей, вызванных сердечным приступом, приходится на людей старше 65 лет.
- Пол: до 65 лет мужчины больше подвержены риску сердечного приступа, чем женщины. Однако после наступления климакса среди женщин существенно повышается вероятность тяжелых сердечно-сосудистых заболеваний. К тому же выживаемость женщин от сердечного приступа в несколько раз ниже, нежели у мужчин.
- Семейная наследственность: если кто-либо из кровных родственников человека имел заболевания, провоцирующие поражение сосудов (гипертония, сахарный диабет, атеросклероз), то вероятность наступления сердечного приступа повышается.
- Образ жизни:
- люди, имеющие низкую физическую активность, больше подвержены ишемии сердца, так как их кровь плохо насыщается кислородом, а сердце испытывает ее постоянный дефицит;
- курение провоцирует повышение кровяного давления, нарушение липидного обмена, из-за чего повышается риск образования тромбов;
- злоупотребление алкоголем вызывает спазм сосудов, из-за чего уменьшается их проходимость;
- неправильное питание, в частности, злоупотребление жирной и богатой холестерином пищей, провоцирует развитие атеросклероза.
- Медицинские факторы:
- ожирение значительно повышает риск сердечно-сосудистых недугов, провоцирующих сердечный приступ, а также сахарного диабета;
- гипертония вызывает спазм сосудов и утрату их эластичности, из-за чего нарушается снабжение сердца кровью;
- сахарный диабет провоцирует постепенно разрушение стенок сосудов, из-за чего последние перестают полноценно функционировать, в том числе и снабжать кровью сердце.
Признаки
Сердечный приступ - опасное для жизни человека состояние, особенно в пожилом возрасте. Если больному не будет вовремя оказана первая помощь, значительно повышается риск инвалидизации и летального исхода. Чтобы своевременно помочь человеку и спасти его от смерти, нужно знать, как распознать сердечный приступ. Самые первые симптомы состояния наступают за несколько месяцев (дней) до приступа. К ним относят:
- одышка как в состоянии покоя, так и при физических нагрузках;
- боль в левой части груди, отдающая в лопатку, челюсть и шею;
- головокружение и нарушение координации;
- упадок сил даже после качественного отдыха (сна);
- отеки лица и конечностей;
- обильное потоотделение;
- бессонница, необоснованная тревога и страх;
- учащенный пульс;
- минимум один эпизод потери сознания;
- расстройства со стороны желудочно-кишечного тракта.
При обнаружении хотя бы двух из перечисленных симптомов нужно незамедлительно обратиться к врачу. Симптомы сердечного приступа могут указывать и на другие заболевания, которые требуют неотложной диагностики и лечения. Также существуют нетипичные симптомы приближающегося приступа:
- изжога;
- ночной храп;
- признаки гриппа (лихорадка, ломота в суставах);
- воспаление десен.
У мужчин признаки сердечного приступа отличаются от тех, которые наблюдаются у женщин. Однако для последних важно как можно скорее установить точный диагноз и начать лечение, ведь для женщин приступ более опасен, чем для мужчин. К одинаковым проявлениям сердечного приступа у мужчин и женщин относят:
- обильное потоотделение;
- одышку;
- колебание артериального давления;
- упадок сил;
- тошноту и рвоту;
- боль, отдающую в руку (лопатку, шею, челюсть).
Характерные признаки сердечного приступа у женщин:
- боль в спине;
- сильная изжога;
- кашель;
- необоснованный страх и паника;
- ощущение «подергивания» сердца.
В отличие от мужчин, женщины реже ощущают острую боль во время приступа. У людей старше 75 лет ишемическая болезнь может проходить бессимптомно.
Первая помощь
Если человек какое-то время наблюдает у себя некоторые признаки сердечного приступа, он должен незамедлительно обратиться к врачу. Но часто бывает так, что симптомы приступа проявляются впервые, когда уже случился некроз сердечной мышцы. Поэтому жизнь человека напрямую зависит от того, насколько вовремя была оказана первая помощь при сердечном приступе.
Прежде всего человек, находящийся с пострадавшим, должен вызвать скорую помощь и уточнить, что у больного возникли проявления сердечного приступа (к пациенту должен выехать врач-кардиолог). Пока не приехала бригада медиков, больного следует успокоить, затем уложить на горизонтальную поверхность, подложив под голову подушку. Голова должна быть наклонена вбок, в противном случае при эпизоде рвоты человек может захлебнуться. Помещение, где находится человек, нужно проветрить; если на пострадавшем есть тесная одежда, ее необходимо снять. При отсутствии у больного мужчины или женщины язвенной болезни желудка (кишечника) можно дать аспирин в сочетании с нитроглицерином: аспирин обеспечит профилактику образования тромбов, нитроглицерин - снимет болевой синдром. Однако нитроглицерин противопоказан при гипотонии.
Лечение
Человека с подозрением на ишемию миокарда незамедлительно госпитализируют в реанимационное отделение. Прежде чем начинать лечение, врачи должны поставить пациенту точный диагноз. Что делать при сердечном приступе (состоявшемся или приближающемся):
- Электрокардиограмму.
- Эхокардиограмму.
- Ангиографию.
- Анализ крови (определение тропонинов и креатинкиназы).
Экстренные меры при сердечном приступе:
- Подача кислорода через трубку или маску.
- Введение аспирина (если человек не принял его в домашних условиях).
- Внутривенное введение нитроглицерина и морфина.
Сердечный приступ сопровождается образованием в коронарных артериях сгустков крови. Чем раньше они будут удалены, тем выше шанс выживаемости. Методы удаления тромбов:
- Ангиопластика: проводится в первые 90 минут после наступления приступа. В коронарную артерию имплантируют стент, который улучшает ее проходимость.
- Тромболитическая терапия: прием (внутривенное введение) специальных препаратов способствует растворению тромбов. Лечение проводят в первые 3 часа после наступления приступа. Противопоказания: перенесенный инсульт, массивная кровопотеря, возраст старше 75 лет, беременность, кровяное давление выше 180 мм рт. ст., язвенная болезнь.
- Коронарное шунтирование: проводится, если ангиопластика (тромболитическая терапия) оказалась безрезультатной. Данная операция является достаточно сложной, ведь она предусматривает открытие грудной клетки, остановку сердца и имплантацию шунтов.
После сердечного приступа больной несколько недель лечится в стационаре. После выписки показаны реабилитационные меры, проходящие под контролем лечащего врача. Во время реабилитации пациентам назначают такие медикаменты:
- Аспирин (Аспирин-Кардио).
- Бета-блокаторы (Метопролол, Небилет).
- Гиполипидемические средства (Симвастатин, Ниацин).
- Ингибиторы ангиотензин-превращающего фермента (Алкадил, Багоприл, Вазолаприл, Квадроприл).
Препараты применяют строго по расписанной врачом схеме. Самолечение недопустимо! Существенную роль в реабилитации после сердечного приступа играет психологическая помощь больному.
Профилактика
Чтобы предотвратить сердечный приступ, нужно соблюдать некоторые профилактические меры. К ним относят:
- регулярное наблюдение у кардиолога (актуально для женщин и мужчин пожилого возраста);
- здоровый образ жизни;
- отказ от вредных привычек;
- контроль веса и артериального давления.
При любых признаках заболеваний сердца и сосудов нужно как можно скорее обращаться к врачу.
Дыхательная недостаточность и ее проявления
Дыхательная недостаточность (ДН) не является самостоятельным заболеванием, а считается синдромом, сопровождающим патологические состояния с нарушением обмена кислорода в легких.
При таком процесс возникают нарушения либо в составе газов крови, или его поддержание происходит за счет перенапряжения системы, обеспечивающей внешнее дыхание.
Какие бывают виды?
Этот симптом подразделяется на острый и хронический процесс. Острая дыхательная недостаточность проявляется очень быстро.
При ней клиническая картина развивается в течение считанных часов, и без оказания срочной помощи представляет серьезную угрозу для жизни человека. Может возникать при наличии хронического процесса при его обострении.
Хроническая недостаточность может отмечаться у пациента на протяжении многих лет. Она бывает вследствие некоторых видов заболеваний, а также результатом не до конца вылеченного острого процесса.
Выделяют три степени тяжести дыхательной недостаточности:
- Первая степень — одышка появляется только при перегрузке.
- Вторая характеризуется одышкой при совершении ежедневных дел.
- При третьей степени одышка имеется постоянно, даже при полном покое.
Исходя из вида расстройства газообменных процессов, выделяют гипоксемическую и гиперкапническую форму.
При какой патологии возникает недуг?
Для оказания помощи при данном состоянии очень важно знать, какие патологические процессы могут приводить к его развитию. По причине возникновения ДН делится на несколько разновидностей:
- обструктивная. При этом виде возникает затруднение на выдохе. Встречается при бронхиальной астме, инородном теле в органах дыхания, бронхитах, сдавлении трахеи и бронхиального дерева, или их структуре.
- Рестриктивная. При ней нарушается максимальная возможность вдоха. Наблюдается при пневмосклерозе, пневмотораксе и других патологиях локализующихся в полости между листками плевры. Иногда причиной становится нарушения подвижности ребер при кифосколиозе.
- Смешанная. При длительно текущей проблеме в сердечной мышце и легочной системе в ряде случаев развивается недостаточность по смешанному типу, при этом один из них все же преобладает.
- Гемодинамическая. Возникает вследствие расстройств гемодинамического характера. Чаще всего отмечается при тромбоэмболии, когда часть легкого блокируется, или при пороке сердца (вследствие смешения венозной и артериальной крови).
Дыхательная недостаточность у детей часто бывает при острых воспалительных процессах, или в результате врожденных нарушений структуры органов дыхания.
Проявление синдрома
В классическом варианте патология проявляется в виде учащении дыхания, которое относится к компенсаторным реакциям организма в ответ на недостаток кислорода.
Данный синдром иногда сопровождается парадоксальными движениями грудной клетки. При осмотре для пациента становится характерной поза, при которой он сидит, опираясь на вытянутые руки, и немного подавшись вперед.
Поскольку в малом круге кровообращения возникает повышение давления, то организм реагирует на это состояние учащенным сердцебиением.
Кислородное голодание головного мозга приводит к тому, что при остром состоянии больной может потерять сознание. Иногда при нарастании количества углекислого газа в крови развивается кома, и пациент может умереть.
При измерении у такого пациента отмечается снижение давления, многие заболевания, которые заканчиваются дыхательной недостаточностью, сопровождаются сухим или влажным кашлем.
Кислородное голодание клеток мозга в совокупности с проблемами в работе сердца приводит к возникновению страха смерти и перевозбуждению. Ишемия тканей — к посинению кожных покровов (акроцианозу).
При осмотре признаком хронической недостаточности служит синдром «барабанных палочек» и «часовых стекол» (характерное утолщение концевых фаланг пальцев и ногтей).
Как помочь при дыхательной недостаточности?
Способы оказания помощи зависят от остроты процесса. Во время развития острого состояния больному требуется неотложная помощь по восстановлению свободного дыхания.
При хроническом явлении недостаточности лечение применяется преимущественно симптоматическое.
Острая недостаточность
Оказать ее может только опытный специалист, проводится она, в зависимости от причины, в несколько этапов:
- проведение ИВЛ;
- удаление (при его наличии) инородного тела;
- трахеостомия;
- пунктирование плевры с удалением жидкости;
- купирование отека;
- снятие астматического приступа.
При острой недостаточности также используются антибактериальные препараты, если причиной становится бактериальное воспаление. При тромбозе легочной вены необходимо введение тромболитиков, а при отравлении — детоксикация.
Хроническая недостаточность
Чаще всего оказание помощи при хронической недостаточности не требует пребывания больного в стационаре, за исключением тех случаев, когда происходит обострение.
Пациент проходит регулярный осмотр и обследование, и принимает назначенное врачом лечение.
Медикаментозная терапия
Обычно используются следующие медикаменты:
- Дыхательные аналептики.
- Диуретики.
- Муколитические и отхаркивающие средства.
- Бронходилятаторы.
- Глюкокортикоиды.
Диета
Питание такого больного должно быть разнообразным, для удовлетворения потребности организма и его укрепления. Блюда должны содержать много белков и витаминов.
При необходимости пациент принимает дополнительно витаминные комплексы.
Ограничению подлежит соль и блюда, которые вызывают избыточное газообразование в кишечнике. Для улучшения общего состояния больному рекомендуется соблюдение режима, исключение вредных привычек, использование методик физиотерапии и народной медицины.
В самом крайнем случае врач может предложить пересадку легкого. Однако эта операция очень дорого стоит, и не всегда приводит к положительному результату.