Гнойный менингит. Менингиты G37 Другие демиелинизирующие болезни центральной нервной системы
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК - 2016
Неврология, Неврология детская, Педиатрия
Общая информация
Краткое описание
Рекомендовано
Экспертным советом
РГП на ПХВ «Республиканский центр развития здравоохранения»
Министерства здравоохранения и социального развития Республики Казахстан
от «26» мая 2015 года
Протокол №5
Менингиты
- воспаление оболочек головного и спинного мозга. Воспаление твердой мозговой оболочки обозначают термином «пахименингит», а воспаление мягкой и паутинной оболочек - «лептоменингит». Наиболее часто встречают воспаление мягких мозговых оболочек, при этом используют термин «менингит». Его возбудителями могут быть различные патогенные микроорганизмы: вирусы, бактерии, простейшие .
Дата разработки протокола: 2016 год.
Пользователи протокола: терапевты, врачи общей практики, инфекционисты, невропатологи, реаниматологи, клинические фармакологи, врачи - эксперты, врачи/фельдшеры скорой медицинской помощи.
Шкала уровня доказательности
:
Соотношение между степенью убедительности доказательств и видом научных исследований
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с не высоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты, которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Классификация
Классификация
:
1.
По этиологии:
· бактериальные (менингококковый, пневмококковый, стафилококковый, туберкулезный и др),
· вирусные (острый лимфоцитарный хориоменингит, вызванный энтеровирусами Коксаки и ЕСНО, эпидемического паротита и др.),
· грибковые (кандидозный, криптококккозный и др.),
· протозойные (при токсоплазмозе, малярии) и другие менингиты.
2. По характеру воспалительного процесса в оболочках и изменений в ликворе различают серозный и гнойный менингит. При серозном менингите в ликворе преобладают лимфоциты, при гнойном - нейтрофилы.
3. По патогенезу менингиты разделяют на первичные и вторичные. Первичный менингит развивается без предшествующей общей инфекции или инфекционного заболевания какого - либо органа, а вторичный бывает осложнением инфекционного заболевания (общего и локального).
4. По распространенности процесса в оболочках мозга выделяют генерализованные и ограниченные менингиты (например, на основании головного мозга - базальные менингиты, на выпуклой поверхности больших полушарии головного мозга - конвекситальные менингиты).
5. В зависимости от темпа начала и течения заболевания:
· молниеносные;
· острые;
· подострые (вялотекущие);
· хронические менингиты.
6. По степени тяжести
выделяют:
· легкую;
· средней тяжести;
· тяжелую;
· крайне тяжелую формы.
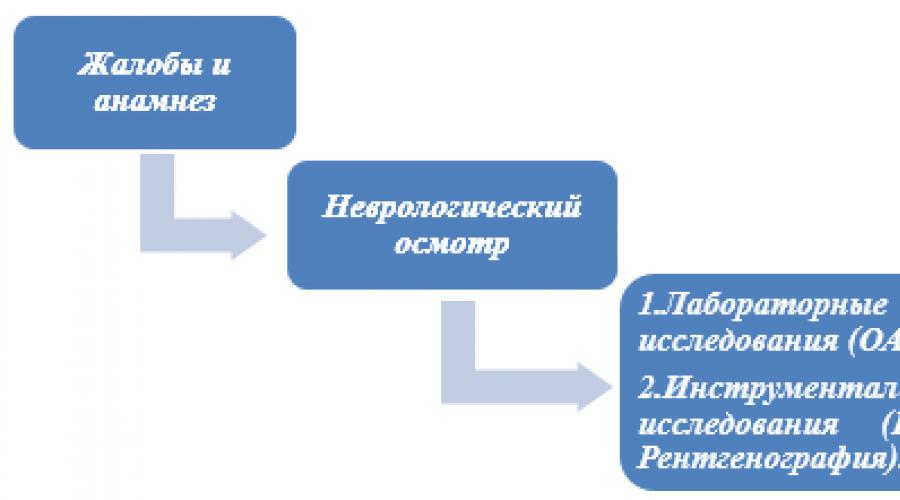
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии
Жалобы
:
· повышение температуры тела до 38 С;
· головная боль;
· разбитость;
· головокружение;
· тошнота и рвота;
· слабость, снижение трудоспособности;
· судороги с потерей сознания;
· сонливость.
Анамнез:
Анамнез - следует обращать особое внимание на:
· определение связи между началом и развитием симптомов заболевания с перенесенными или имеющимися в момент осмотра признаками инфекционного заболевания;
· сбор эпидемиологического анамнеза, а именно учитывать сезонность заболевания, географическое распространение возбудителя, путешествия, род деятельности пациента, контакт с инфекционными больными, животными и насекомыми - переносчиками инфекций;
· прививочный и иммунный статус пациента, в том числе обусловленный хроническими интоксикациями (наркомания, алкоголизм, токсикомания) и вторичными иммунодефицитными состояниями.
Физикальное обследование:
Общесоматический осмотр с акцентом на контроль функции жизненно важных органов и систем (температура тела, частота дыхания, артериальное давление, частота и ритмичность пульса).
Неврологический статус: оценка уровня сознания (оглушение, сопор, кома) с использованием 15-ти балльной шкалы комы Глазго;
Общемозговой синдром
:
· определение степени тяжести общемозгового синдрома (легкий, умеренный, выраженный);
· головокружение, светобоязнь, рвота, угнетение сознания, судороги.
Менингеальный синдром: наличие менингеальных знаков (ригидность затылочных мышц, симптомы Кернига, Брудзинского, Бехтерева, Лессажа, Боголепова);
Очаговый неврологический синдром:
· поражение черепно - мозговых нервов;
· наличие очаговых неврологических симптомов, то есть связанных с поражением определенной области головного мозга.
Общеинфекционный синдром: повышение температуры тела, озноб.
Лабораторные исследования:
· Общий анализ крови - лейкоцитоз, возможна анемия;
· Общий анализ мочи - лейкоцитурия, бактериурия, протеинурия, микрогематурия (при тяжелом течении в результате поражения почек).
· Компьютерная томография головного мозга - признаки отека головного мозга, очаговые изменения головного мозга;
· Электрокардиография - косвенные признаки миокардита, эндокардита;
· Рентгенография органов грудной клетки - признаки пневмонии;
Диагностический алгоритм :


Диагностика (скорая помощь)
ДИАГНОСТИКА НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия:
оценка данных - уровень сознания, характер и продолжительность приступа, контроль АД, частоты дыхания, пульс, температура.
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне
Жалобы и анамнез:
см. амбулаторный уровень.
Физикальное обследование:
см. амбулаторный уровень.
Лабораторные исследования:
· Общий анализ крови - для уточнения воспалительных изменений крови (возможны лейкоцитоз нейтрофильного характера с палочкоядерным сдвигом, повышение СОЭ; возможны анемия, тромбоцитопения);
· Общий анализ мочи - для диагностики воспалительных изменений (возможны протеинурия, лейкоцитурия, гематурия при тяжелом течении с поражением почек);
· Общий анализ спинномозговой жидкости - для определения характера воспалительных изменений и их выраженности (уровень и характер цитоза, прозрачность, уровень белка);
· Биохимический анализ крови - для уточнения показателей шлаков, электролитов, печеночных проб, воспалительных маркеров (определение глюкозы, мочевины, креатинина, аланинаминотрансферазы (АЛаТ), аспартатаминотрансферазы (АСаТ), общего билирубина, калия, натрия, кальция, С-реактивного белка, общего белка);
Инструментальные исследования:
· КТ/МРТ головного мозга без и с контрастированием - для исключения поражения мозгового вещества и выявления отека мозга;
· Рентгенография обзорная органов грудной клетки - для исключения патологии легких;
· Электрокардиографическое исследование (в 12 отведениях) - для оценки деятельности сердца);
Диагностический алгоритм

Перечень основных диагностических мероприятий:
· Общий анализ крови 6 параметров;
· Исследование мочи общеклиническое (общий анализ мочи);
· Исследование спинномозговой жидкости общеклиническое;
· Определение глюкозы в сыворотке крови;
· Исследование кала (копрограмма) общеклиническое;
· Определение креатинина в сыворотке крови;
· Определение АЛаТ в сыворотке крови;
· Определение АСаТ в сыворотке крови;
· Электрокардиографическое исследование (в 12 отведениях);
· Рентгенография обзорная органов грудной клетки (1 проекция);
· Компьютерная томография головного мозга без и с контрастированием;
Перечень дополнительных диагностических мероприятий:
· Постановка реакции Вассермана в сыворотке крови;
· Подсчет тромбоцитов в крови;
· Подсчет лейкоформулы в крови;
· Бактериологическое исследование крови на стерильность (выделение чистой культуры);
· Определение чувствительности к противомикробным препаратам выделенных структур;
· Определение "C" реактивного белка (СРБ) полуколичественно/качественно в сыворотке крови;
· Определение общего белка в сыворотке крови;
· Определение общего билирубина в сыворотке крови;
· Определение газов крови (pCO2, pO2, CO2);
· Определение калия (K) в сыворотке крови;
· Определение кальция (Ca) в сыворотке крови;
· Определение натрия (Na) в сыворотке крови;
· Определение времени свертывания крови;
· Определение протромбинового времени (ПВ) с последующим расчетом протромбинового индекса (ПТИ) и международного нормализованного отношения (МНО) в плазме крови (ПВ-ПТИ-МНО);
· Определение Ig M к вирусам простого герпеса 1 и 2 типа (ВПГ-I,II) в сыворотке крови;
· Бактериологическое исследование спинномозговой жидкости на Neisseria meningitis;
· Бактериологическое исследование транссудата, экссудата на стерильность;
· Определение Ig M к раннему антигену вируса Эпштеин-Барра (ВПГ-IV) в сыворотке крови методом иммунохемилюминисценции;
· Определение Ig G к цитомегаловирусу (ВПГ-V) в сыворотке крови методом иммунохемилюминисценции;
· Определение лактата (молочной кислоты) в сыворотке крови
· Определение прокальцитонина в сыворотке крови
· Магниторезонансная томография головного мозга без и с контрастированием;
· Электроэнцефалография;
· Рентгенография придаточных пазух носа (для исключения лор патологии);
· Компьютерная томография пирамид височных костей.
Дифференциальный диагноз
Таблица - 1. Дифференциальный диагноз и обоснование дополнительных исследований.
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Геморрагический инсульт | геморрагический инсульт дебютирует с развития общемозгового и менингеального синдромов и, также может сопровождаться подъемом температуры тела. | компьютерная томография головного мозга, осмотр глазного дна, консультация терапевта, инфекциониста. |
· острое начало, обусловленное физическим и/или эмоциональным перенапряжением на фоне высокого артериального давления; · наличие предшествующего сосудистого анамнеза; · наличие в анамнезе пароксизмов головной боли; · наличие на КТ-сканах признаков геморрагии; · ангиопатия сосудов сетчатки, гиперемия; · подтверждение терапевтом артериальной гипертензии; |
| Ишемический инсульт | ишемический инсульт дебютирует с развития общемозгового и менингеального синдромов с последующим развитием очаговой симптоматики | алгоритм FAST, компьютерная томография | · преобладание очаговой неврологической симптоматики на менингеальным синдромом; |
| Объемный процесс головного мозга (абсцесс, кровоизлияние в опухоль головного мозга) | клиническая картина объемного процесса головного мозга характеризуются наличием общемозгового синдрома и симптомов очагового поражения головного мозга, а также возможно повышение температуры тела и наличие симптомов интоксикации. | компьютерная томография головного мозга, осмотр глазного дна, консультация нейрохирурга, консультация терапевта, инфекциониста. |
· подострое развитие общемозгового синдрома, отсутствие инфекционного и эпидемиологического анамнеза; · на КТ-сканах наличие объемного образования головного мозга; · на глазном дне - признаки внутричерепной гипертензии, явления застойных дисков зрительных нервов; · исключение острого инфекционного заболевания инфекционистом; · отсутствие терапевтического заболевания, имеющего причинно-следственную связь с состоянием данного пациента; · подтверждение наличия объемного образования головного мозга нейрохирургом; |
| Септический тромбоз мозговых вен | септический тромбоз мозговых вен характеризуются наличием менингеального, общемозгового синдромов и симптомов очагового поражения головного мозга, а также возможно повышение температуры тела и наличие симптомов интоксикации. | компьютерная томография головного мозга с контрастированием, осмотр глазного дна, консультация нейрохирурга, инфекциониста, терапевта. |
· острое начало и развитие общемозговых и очаговых неврологических симптомов на фоне общего инфекционного синдрома / интоксикации; · соответствие очаговых неврологических симптомов локализации венозного синуса; · отсутствие признаков очагового поражения вещества головного мозга на КТ-сканах; · на глазном дне - признаки внутричерепной гипертензии; · исключение объемного образования головного мозга нейрохирургом; · исключение острого инфекционного заболевания инфекционистом; · подтверждение наличия септического состояния терапевтом; |
| Интоксикация | интоксикация нервной системы характеризуются наличием общемозгового синдрома, явлений менингизма и симптомов очагового поражения головного мозга, а также наличие симптомов общей интоксикации. | ||
| Мигрень | типичный паттерн в клинической картине выраженный общемозговой синдром | компьютерная томография | · отсутствие соматических нарушений, общеинфекционного и менингеального синдромов. |
Таблица - 2. Дифференциальный диагноз гнойных и серозных менингитов.
| Основные признаки | Гнойные менингиты | Серозные менингиты | |||||||
| менингококковый |
пневмококко вый |
вызванный H.influenzae | стафилококковый | колибактериальный | энтеровирусный | паротитный | туберкулезный | ||
| Преморбидный фон | Не изменен |
Пневмония, гайморит, отит, перенесенное ОРВИ |
Ослабленные дети (рахит, гипотрофия, частые ОРВИ, пневмония и отиты) | Гнойные поражения кожи, костей, внутренних органов, сепсис. | Часто перинатальная патология, сепсис |
Не изменен |
Не изменен |
Первичный туберкулезный очаг | |
| Начало заболевания | острейшее | Умладших детей подострое, у старших - остро, бурное | Чаще подострое | Подострое, реже бурное | Подострое | Острое |
Острое |
Постепенное, прогрессирующее | |
| Высота температуры тела, длительность | Высокая (39-40С), 3-7 дней | Высокая (39-40С), 7-25 дней | Сначала высокая (39-40С), затем субфебрильная до 4-6 недель | Высокая (38-39С), реже субфебрильная, волнообразная | Субфебрильная, реже высокая, 15-40 дней | Средней высоты (37,5-38,5С), 2-5 дней | Средней высоты или высокая (37,5-39,5С), 3-7 дней | Фебрильная, субфебрильная | |
| Менингеальный синдром | Резко выраженный с первых часов болезни | Выраженный, иногда неполный | Выраженный, иногда неполный | Умеренно-выраженный | Слабовыраженный или отсутствует | Слабовыраженный, диссоциированный, в 15-20% отсутствует | Умеренно-выраженный, диссоциированный, | На 2-й недели умеренно-выраженный, затем неуклонно нарастающий | |
| Главный клинический синдром | Интоксикационный, энцефалитический | Менингеальный, интоксикационный | Септический | Интоксикационный, гидроцефальный | Гипертензионный | Гипертензионный | Интоксикационный | ||
| Симптомы поражения ЦНС | В первые дни нарушения сознания, судороги. Нарушение слуха, гемисиндром, атаксия | Картина менингоэнцефалита: с первых дней нарушение сознания, очаговые судороги, параличи, поражение ЧМН. Гидроцефалия. | Иногда поражения ЧМН, парезы | Эпилептиформные припадки, поражения ЧМН, парезы | Судороги, страбизм, гемипарезы, гидроцефалия |
Иногда преходящая анизорефлексия, Легкое поражение ЧМН |
Иногдапоражение лицевого и слухового нерва, атаксия, гиперкинезы | Со 2-й недели конвергирующий страбизм, судороги, параличи, сопор | |
| Возможные соматические нарушения | Артриты, миокардиты, при смешанных формах -геморрагическая сыпь | Пневмония, отит, синуситы | Трахеит, бронхит, ринит, певмония, артриты, конъюктивиты, буккальный целлюлит, остеомиелит | Гнойные очаги кожи, внутренних органов, сепсис | Энтерит, энтероколит, сепсис | Герпетическая ангина, миалгия, экзантема, диарея | Паротит, панкреатит, орхит | Туберкулез внутренних органов, кожи, лимфатических узлов | |
| Течение | Острое, санация ликвора на 8-12 сутки | У старших детей острое, у младших - не редко затяжное, санация ликвора на 14-30 сутки | Волнообразное, санация ликвора на 10-14 сутки, иногда на 30-60 сутки | Затяжное, склонность к блокированию ликворных путей, абсцедированию | Затяжное, волнообразное, санация ликвора на 20-60-е сутки | Острое, санация ликвора на 7-14 сутки | Острое, санация ликвора на 15-21 сутки | Острое, при лечении - подострое, рецидивирующее | |
| Картина крови | Лейкоцитоз, нейтрофилез со сдвигом лейкоцитарной формулы влево, повышение СОЭ | Анемия, лейкоцитоз, нейтрофилез, повышение СОЭ | Лейкоцитоз, нейтрофилез, повышение СОЭ | Высокий лейкоцитоз, (20-40*109) нейтрофилез, высокое СОЭ | Норма, иногда небольшой лейкоцитоз или лейкопения, умеренное повышенное СОЭ | Умеренный лейкоцитоз, лимфоцитоз, умеренно повышенное СОЭ | |||
| Характер ликвора: | |||||||||
| Прозрачность | Мутный, беловатый | Мутный, зеленоватый | Мутный, зеленоватый | Мутный, желтоватый | Мутный, зеленоватый | Прозрачный | Прозрачный | Прозрачный, ксантохромный, при стоянии выпадает нежная пленка | |
| Цитоз, *109 /л | Нейтрофильный, 0,1-1,0 | Нейтрофильный, 0,01-10,0 | Нейтрофильный, 0,2-13,0 | Нейтрофильный, 1,2-1,5 | Нейтрофильный, 0,1-1,0 | Сначала смешанный, затем лимфоцитарный, 0,02-1,0 | Сначала смешанный, затем лимфоцитарный, 0,1- 0,5, редко 2,0 и выше | Лимфоцитарный, смешанный, 0,2-0,1 | |
| Содержание белка, г/л | 0,6-4,0 | 0,9-8,0 | 0,3-1,5 | 0,6-8,0 | 0,5-20 | 0,066-0,33 | 0,33-1,0 | 1,0-9,0 | |
Лечение за рубежом
Пройти лечение в Корее, Израиле, Германии, США
Получить консультацию по медтуризму
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Азтреонам (Aztreonam) |
| Амикацин (Amikacin) |
| Ампициллин (Ampicillin) |
| Амфотерицин B (Amphotericin B) |
| Ацетилсалициловая кислота (Acetylsalicylic acid) |
| Бензилпенициллин (Benzylpenicillin) |
| Ванкомицин (Vancomycin) |
| Гентамицин (Gentamicin) |
| Гидроксиэтилкрахмал (Hydroxyethyl starch) |
| Дексаметазон (Dexamethasone) |
| Декстроза (Dextrose) |
| Диазепам (Diazepam) |
| Ибупрофен (Ibuprofen) |
| Калия хлорид (Potassium chloride) |
| Кальция хлорид (Calcium chloride) |
| Кетопрофен (Ketoprofen) |
| Клиндамицин (Clindamycin) |
| Линезолид (Linezolid) |
| Лорноксикам (Lornoxicam) |
| Маннитол (Mannitol) |
| Мелоксикам (Meloxicam) |
| Меропенем (Meropenem) |
| Метоклопрамид (Metoclopramide) |
| Метронидазол (Metronidazole) |
| Натрия гидрокарбонат (Sodium hydrocarbonate) |
| Натрия хлорид (Sodium chloride) |
| Оксациллин (Oxacillin) |
| Парацетамол (Paracetamol) |
| Преднизолон (Prednisolone) |
| Рифампицин (Rifampicin) |
| Сульфаметоксазол (Sulphamethoxazole) |
| Тобрамицин (Tobramycin) |
| Триметоприм (Trimethoprim) |
| Флуконазол (Fluconazole) |
| Фосфомицин (Fosfomycin) |
| Фуросемид (Furosemide) |
| Хлорамфеникол (Chloramphenicol) |
| Хлоропирамин (Chloropyramine) |
| Цефепим (Cefepime) |
| Цефотаксим (Cefotaxime) |
| Цефтазидим (Ceftazidime) |
| Цефтриаксон (Ceftriaxone) |
| Ципрофлоксацин (Ciprofloxacin) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения: определяется характером инфекции, степенью распространенности и тяжестью патологического процесса, наличие осложнений и сопутствующих заболеваний.
Немедикаментозное лечение:
· возвышенное положение головы по отношению к туловищу;
· профилактика аспирации рвотных масс в дыхательные пути (поворот на бок).
Медикаментозное лечение:
· Симптоматическая терапия:
Легкая степень тяжести - терапия на амбулаторном этапе не предусмотрена; лечение начинать на этапе госпитализации.
Средняя и тяжелая степени тяжести:
При гипертермии
(38 - 39 град. С)
· парацетамол по 0,2 и 0,5 г:
для взрослых 500 - 1000 мг внутрь;
для детей в возрасте 6 - 12 лет - 250 - 500 мг, 1 - 5 лет 120 - 250 мг, от 3 месяцев до 1 года 60 - 120 мг, до 3 месяцев 10 мг/кг внутрь;
· ибупрофен 0,2 г для взрослых и детей старше 12 лет 300 - 400 мг внутрь.
При рвоте
· метоклопрамид 2,0 (10 мг):
взрослым внутримышечно или внутривенно медленно (в течение не менее 3 минут) 10 мг.
детям от 1 до 18 лет, внутримышечно или внутривенно медленно (в течение не менее 3 минут) 100 - 150 мкг/кг (макс. 10 мг).
При инфекционно-токсическом шоке
· преднизолон 30 мг или дексаметазон 4 мг
взрослым преднизолон 10 - 15 мг/кг веса, одномоментно возможно
введение до 120 мг преднизолона.
детям преднизолон или дексаметазон 5 - 10 мг/кг (из расчета по
преднизолону).
При эпилептическом приступе и/или психомоторном возбуждении
· диазепам 10 мг
Взрослым: внутривенно или внутримышечно
0,15 - 0,25 мг/кг (обычно 10 - 20 мг); дозу можно повторить через 30 - 60 минут. Для профилактики судорог можно проводить медленную внутривенную инфузию (максимальная доза 3 мг/кг массы тела в течение 24 часов);
Пожилым:
дозы не должны быть больше половины обычно рекомендуемых доз;
Детям
0,2 - 0,3 мг/кг массы тела (или 1 мг в расчете на каждый год) внутривенно. Дозу можно повторить при необходимости после 30 - 60 мин.
Дезинтоксикационная терапия
· инфузия физиологического раствора натрия хлорида 200 мл внутривенно.
Перечень основных лекарственных средств
| Препараты | Разовая доза | Кратность введения | УД |
| парацетамол | по 0,2 и 0,5 г |
для взрослых 500 - 1000 мг; для детей в возрасте 6 - 12 лет 250-500 мг, 1 - 5 лет 120 - 250 мг, от 3 месяцев до 1 года 60 - 120 мг, до 3 месяцев 10 мг/кг внутрь |
А |
| метоклопрамид | 2,0 (10 мг) |
взрослым: внутримышечно или внутривенно медленно (в течение не менее 3 минут) 10 мг. детям 1 - 18 лет, внутримышечно или внутривенно медленно (в течение не менее 3 минут) 100 - 150 мкг/кг (макс. 10 мг). |
С |
| преднизолон | 30 мг |
взрослым преднизолон 10 - 15 мг/кг веса, одномоментно возможно введение до 120 мг преднизолона. детям преднизолон или дексаметазон 5 - 10 мг/кг (из расчета по преднизолону). |
В |
| диазепам | 10 мг |
Взрослым: внутривенно или внутримышечно 0,15 - 0,25 мг/кг (обычно 10-20 мг); дозу можно повторить через 30 - 60 минут. Для профилактики судорог можно проводить медленную внутривенную инфузию (максимальная доза 3 мг/кг массы тела в течение 24 часов); Пожилым: дозы не должны быть больше половины обычно рекомендуемых доз; Детям 0,2 - 0,3 мг/кг массы тела (или 1 мг в расчете на каждый год) внутривенно. Дозу можно повторить при необходимости после 30 - 60 мин. |
С |
Перечень дополнительных лекарственных средств
Алгоритм действий при неотложных ситуациях:
Таблица - 3. Алгоритм действий при неотложных ситуациях
| Синдром | Препарат | Доза и кратность для взрослых | Доза и кратность для детей |
| Судорожный | Диазепам | 10 - 20 мг 2,0 однократно. | Дети от 30 дней до 5 лет - в/в (медленно) 0,2 - 0,5 мг каждые 2 - 5 мин до максимальной дозы 5 мг, от 5 лет и старше 1 мг каждые 2 - 5 мин до максимальной дозы 10 мг; при необходимости лечение можно повторить через 2 - 4 ч. |
| Психомоторное возбуждение | Диазепам | 10 - 20 мг - 2,0 однократно. | Дети от 30 дней до 5 лет в/в (медленно) 0,2 - 0,5 мг каждые 2 - 5 мин до максимальной дозы 5 мг, от 5 лет и старше - 1 мг каждые 2-5 мин до максимальной дозы 10 мг; при необходимости лечение можно повторить через 2 - 4 ч. |
| Диспептический | Метоклопрамид 5,27 мг | Взрослым и подросткам старше 14 лет: 3 - 4 раза в сутки по 10 мг метоклопрамида (1 ампула) внутривенно или внутримышечно. | Детям 3 - 14 лет: максимальная суточная доза — 0,5 мг метоклопрамида на 1 кг массы тела, терапевтическая доза — 0,1 мг метоклопрамида на 1 кг массы тела. |
| Цефалгический |
Кетопрофен Лорноксикам |
100 мг, 2 раза в день |
|
| Гипертермия |
Парацетамол Ацетилсалициловая кислота |
500-1000 мг внутрь |
Противопоказан детям в возрасте до 15 лет |
| Инфекционно-токсический шок |
Преднизолон/ Дексаметазон |
Дозы - преднизолон 10 - 15 мг/кг веса, одномоментно возможно введение до 120 мг преднизолона. | Преднизолон или дексаметазон 5 - 10 мг/кг (из расчета по преднизолону). |
Другие виды лечения: нет.
· консультация оториноларинголога - для исключения патологии ЛОР органов;
· консультация педиатра - для оценки соматического статуса детей;
· консультация офтальмолога - осмотр глазного дна;
· консультация нейрохирурга - для решения оперативного лечения.
Профилактические мероприятия:
Мерами первичной и вторичной профилактики являются:
· своевременное лечение преморбидного фона - соматических нарушений (отиты, синуситы, пневмонии, сепсис и т.д);
· санация хронических очагов инфекции.
Мониторинг состояния пациента:
· оценка жизнеобеспечивающих функций - дыхания, гемодинамики;
· оценка неврологического статуса для выявления и мониторинга вышеописанных общемозгового, менингеального, общеинфекционного синдромов с записями врачом согласно правилам ведения медицинской документации данного учреждения (ПМСП, медицинские центры и т.п.).
поддержание жизнеобеспечивающих функций стабильными с передачей пациента на этап скорой неотложной помощи для транспортировки в стационар.
Лечение (скорая помощь)
ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Немедикаментозное лечение
: уложить пациента на бок, профилактика аспирации рвотными массами, защита головы от удара во время приступа, расстегнуть ворот, доступ свежего воздуха, подача кислорода.
Медикаментозное лечение:
смотрите амбулаторный уровень.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения:
выбор тактики лечения менингита будет зависит от его вида и возбудителя.
− Немедикаментозное лечение:
· Режим II, обильное питье, установка назогастрального зонда и зондовое кормление при риске аспирации и угнетении сознания;
· Возвышенное положение головы по отношению к туловищу;
· Профилактика аспирации рвотных масс в дыхательные пути (поворот на бок).
Лечение гнойных менингитов у детей .
Госпитализация
Все больные с гнойным менингитом, независимо от клинической формы и тяжести заболевания, подлежат обязательной госпитализации в специализированное инфекционное отделение. Ребенок в первые сутки нахождения в стационаре должен лежать на боку, чтобы предотвратить аспирацию.
Дети с признаками внутричерепной гипертензии (ВЧГ) и отеком головного мозга (ОГМ) должны быть госпитализированы в отделение реанимации или интенсивной терапии. При наличии признаков ВЧГ и/или ОГМ у больного кровать, на которой он находится, должна быть с поднятым головным концом на 30°. С целью предотвращения пролежней необходимо переворачивать ребенка каждые 2 ч.
Мониторинг состояния ребенка в стационаре осуществляется медицинской сестрой в первое время госпитализации каждые 3 ч, потом каждые 6 ч. Врач оценивает состояние ребенка 2 раза на сут, при необходимости больше.
Антибактериальная терапия
при менингитах применяется в тех случаях, когда в первое время госпитализации этиологию менингита установить не удалось, проведение спинномозговой пункции отложено или данные окрашивания мазков ликвора по Грамму неинформативны.
| Возраст больных | Наиболее возможный патоген | Рекомендуемый антибиотик |
| От 0 до 4 недель |
Str.agalacticae
E.с oli K. pneumoniae St. аureus L.monocytogenes |
Ампициллин+цефотаксим ± гентамицин или амикацин |
| От 4 недель до 3 месяцев |
H. influenze
S. pneumoniae N. meningitidis |
Ампициллин + цефалоспорин 3 поколения (цефотаксим, цефтриаксон) |
| От 4 месяцев до 18 лет |
N. meningitidі
s
S.pneumoniae H. influenzae |
Цефалоспорин 3 поколения (цефотаксим, цефтриаксон) или бензилпенициллин |
| С травмой головы, после нейрохирургических операций, цереброспинального шунтирования, нозокомиальные, отогенные менингиты |
St. а
ureus
Str. р neumoniae Enterococcus Pseudomonas aeruginosa |
Ванкомицин + цефтазидим |
Этиотропная терапия гнойных менингитов с учетом выделенного возбудителя
| Возбудитель | Антибиотик 1 ряда | Антибиотик резерва |
| Str.pneumoniae * |
При выделении пенициллиночувствительных штаммов:
Бензилпенициллин; Ампициллин При отсутствии данных о чувствительности или подозрении на резистентность к пенициллину: Ванкомицин + цефотаксим или цефтриаксон |
Цефотаксим Цефтриаксон Хлорамфеникол (левомицетин сукцинат) Цефепим Меропенем Линезолид |
| H. influenzae |
Цефтриаксон Цефотаксим |
Цефепим Меропенем Ампициллин |
| N. meningitidіs |
Бензилпенициллин Цефтриаксон Цефотаксим |
Хлорамфеникол (левомицетин сукцинат) Ампициллин |
| St. Аureus | Оксациллин |
Ванкомицин, Рифампицин Линезолид |
| St. epidermidis | Ванкомицин +рифампицин | Линезолид |
| L. monocytogenes |
Меропенем |
|
| Str. аgalactiсae | Ампициллин или бензилпенициллин + амикацин |
Цефтриаксон Цефотаксим Ванкомицин |
| Enterobacteriaceae (Salmonella, Proteus, Klebsiella |
Цефтриаксон или цефотаксим + амикацин |
Ампициллин Меропенем [Сульфаметоксазол, Триметоприм] |
| Pseudomonas aeruginosa, Acinetobacter spp. | Цефтазидим или цефепим + гентамицин или амикацин | Ципрофлоксацин + гентамицин или амикацин |
| Candida albicans | Флуконазол | Амфотерицин В |
| Enterococcus (faecalis, faecium) | Ампициллин + гентамицин или амикацин | Ванкомицин + гентамицин или амикацин Линезолид |
Таблица - 6. Дозы антибиотиков при гнойных менингитах у детей*
| Препарат | Суточные дозы на кг массы тела в зависимости от возраста ребенка | ||
| 0 - 7 дней | 8 - 28 дней | Старше 1 месяца | |
| Бензилпенициллин | 100 тыс. ед. | 200 тыс. ед. | 250 - 300 тыс. ед. |
| Ампициллин | 100 - 150 мг | 150 - 200 мг | 200 - 300 мг |
| Оксациллин | 40 - 80 мг | 40 - 80 мг | 120 - 160 мг |
| Цефотаксим | 100 - 150 мг | 150 - 200 мг | 200 мг |
| Цефтриаксон | - | - | 100 мг |
| Цефтазидим | 50 мг | 50-100 мг | 100 мг |
| Цефепим | - | - | 150 мг |
| Амикацин | 15 - 20 мг | 20 - 30 мг | 20 - 30 мг |
| Гентамицин | 5 мг | 7,5 мг | 7,5 мг |
| Хлорамфеникол (левомицетин сукцинат) | 50 мг | 50 мг | 100 мг |
| Ванкомицин | 20 мг | 30 мг | 50 - 60 мг |
| Меропенем | - | 120 мг | 120 мг |
| Нетилмицин | 6 мг | 7,5 - 9 мг | 7,5 мг |
| Флуконазол | 10 - 12 мг | 10 - 12 мг | 10 - 12 мг |
| Амфотерицин В |
Начальная доза 0,25 - 0,5 мг поддерживающая доза 0,125 - 0,25 мг |
Начальная доза 0,25 - 0,5 мг поддерживающая доза 0,125 - 0,25 мг |
1 мг |
| Линезолид | - | - | 30 мг |
| Рифампицин | 10 мг | 10 мг | 20 мг |
| Ципрофлоксацин | - | 10 мг | 15-20 мг |
| [Сульфаметоксазол, Триметоприм] | - | - | 30 мг** |
* Все препараты вводятся внутривенно
**Доза в соотношении 1:5.Ко - тримоксазола является суммарной - триметоприма и сульфаметаксазолу
Таблица - 7. Кратность введения антибиотика в сутки
| Препарат | Новорожденные | Дети возрастом старше 1 месяца |
| Бензилпенициллин | 2 - 4 | 6 |
| Ампициллин | 4 | 6 |
| Цефотаксим | 4 | 4 - 6 |
| Цефтриаксон | - | 2 |
| Цефтазидим | 2 | 2-3 |
| Цефепим | - | 3 |
| Амикацин | 2 | 3 |
| Гентамицин | 2 | 3 |
| Хлорамфеникол (левомицетин сукцинат) | 2 | 4 |
| Ванкомицин | 2-3 | 2-3 |
| Меропенем | 3 | 3 |
| Нетилмицин | 2 | 3 |
| Флуконазол | 1 | 1 |
| Амфотерицин В | 1 | 1 |
| Линезолид | 3 | 3 |
| Рифампицин | 2 | 2 |
| Ципрофлоксацин | 2 | 3 - 4 |
| [Сульфаметоксазол, Триметоприм] | - | 2 - 4 |
Таблица - 8. Длительность антимикробной терапии гнойных менингитов у детей
| Возбудитель | Рекомендованная длительность антибиотикотерапии в днях |
| N. meningitidіs | 7 |
| H. influenzae | 10 |
| Str. pneumoniae | 10 - 14 |
| Str. аgalactiсae | 14 |
| L.monocytogenes | 21 |
| Enterobacteriaceae | 21 |
|
St. аureus, St. еpidermidis Enterococcus |
28 |
| Pseudomonas aeruginosa | 28 |
Через 24-48 ч от начала терапии проводят контрольную люмбальную пункцию, с целью контроля эффективности начатой терапии. Критерием ее эффективности является снижение плеоцитоза не менее чем на 1/3.
Антибиотики резерва применяются при отсутствии эффективности стартовой антибиотикотерапии в течении 48-72 ч или при определенной стойкости микроорганизма к назначенному антибиотику.
Критерием для отмены антибиотикотерапии при гнойных менингитах является санация ликвора. Контрольную спинномозговую пункцию проводят после стойкой нормализации температуры тела, исчезновения менингеального синдрома, нормализации общего анализа крови. Терапия прекращается, если количество клеток в 1 мкл ликвора не превышает 50 за счет лимфоцитов.
Вспомогательная терапия
Показания для назначения дексаметазона
1. Менингит у детей в возрасте от 1 до 2 месяцев. Новорожденным с менингитом дексаметазон не назначается.
2. Дети, у которых выявлены грамотрицательные бациллы в мазке ликвора.
3. Больные с высоким ВЧД.
4. Больные с ОГМ.
Дексаметазон назначается в дозе 0,15 мг/кг каждые 6 ч в течение 2-4 дней. Препарат вводится за 15-20 мин до введения первой дозы антибиотика или через 1 ч после.
Инфузионная терапия
Инфузионная терапия при гнойных менингитах требует определенной осторожности в связи с тенденцией к гиперволемии, которая связана с синдромом неадекватной продукции антидиуретического гормона, нарушением проницаемости капилляров и опасностью развития ВЧГ и/или ОГМ.
В качестве стартовых растворов при гнойных менингитах рекомендуются 5-10% раствор глюкозы (с раствором хлорида калия - 20-40 ммоль/л) и физиологический раствор натрия хлорида в соотношении 1:1. У детей 1 года жизни это соотношение составляет 3:1.
При снижении артериального давления, уменьшении диуреза в качестве стартового раствора показанные препараты гидроэтилкрахмал (ГЭК) ІІІ поколения (130/0,4) в дозе 10-20 мл/кг. При стабилизации артериального давления, возобновлении диуреза инфузионную терапию проводят глюкозо-солевыми растворами.
Объем внутривенных инфузий в первые сутки ограничен в связи с угрозой развития ВЧГ и ОГМ. При стабильной гемодинамике в первые сутки он должен быть не больше половины от физиологичной потребности при условии нормального диуреза и отсутствия симптомов дегидратации. Объем внутривенных инфузий в сутки составляет приблизительно 30-50 мл/кг массы тела и не должен превышать диурез. Общий объем жидкости (внутривенный и через рот) в первые сутки назначается из расчета физиологичной потребности. При условии позитивной динамики допустима одноразовая инфузия в течении 6-8 ч.
Маннитол (10-20%) в качестве стартового раствора при повышении ВЧД применяется при угрозе или наличии ОГМ, коматозном состоянии или судорогах, гипоосмолярности плазмы менее 260 мОсмоль/л маннитол вводится болюсно, при необходимости 2-4 раза на сут. Детям до 2 лет - в разовой дозе 0,25-0,5 г/кг (в течение 5-10 мин), детям старшего возраста - 0,5-1,0 г/кг (в течение 15-30 мин). Суточная доза у детей до 2 лет не должна превышать 0,5-1,0 г/кг, старшего возраста - 1-2 г/кг. Повторное введение маннитола должно осуществляться не раньше чем через 4 ч, но желательно этого избегать в связи с его способностью накапливаться в интерстициальном пространстве мозга, что может привести к обратному осмотическому градиенту и нарастанию ОГМ.
4. Почечная недостаточность.
5. Кома.
После инфузии маннитола и через 2 ч после нее назначается фуросемид в дозе 1-3 мг/кг. Также после окончания этой инфузии вводится дексаметазон в дозе 1-2 мг/кг, через 2 ч - повторно в дозе 0,5-1 мг/кг.
После маннитола вводят коллоидные растворы (препараты ГЭК ІІІ поколения; 130/0,4) в дозе 10-20 мл/кг. У детей 1 года жизни - 5% раствор альбумина в дозе 10-20 мл/кг.
Стандартная поддерживающая инфузия проводится 5 - 10% раствором глюкозы (с раствором хлорида калия - 20 - 40 ммоль/л) и физраствором натрия хлорида в соотношении 1:1. У детей 1 года жизни это соотношение составляет 3:1.
Скорость введения жидкости при гнойном менингите с явлениями ВЧГ и ОГМ составляет у детей первых 2 годов жизни 10 - 15 мл/год, у детей старшего возраста - 60 - 80 мл/год, за исключением маннитола.
а) контроль нормоволемии - центральное венозное давление (ЦВД) 8-12 мм рт. ст. или давление заклинивания в легочных капиллярах (ДЗЛК) 8-16 мм рт. ст.; среднее артериальное давление (САТ) 65 мм рт. ст. и больше, сатурация центральной венозной крови более 70%, стабилизация микроциркуляции.
б) контроль изоосмолярности и изоонкотичности плазмы - гематокрит на уровне 35-40% у детей до 6 месяцев, 30-35% - у детей старше 6 месяцев, уровень натрия плазмы - 145-150 ммоль/л, уровень альбумина крови - 48-52 г/л, Осмолярность плазмы - до 310-320 мосмоль/кг, нормогликемия, нормокалиемия.
Респираторная поддержка
при гнойных менингитах у детей:
1. Нарушение сознания: осложненная кома I и более глубокие степени притеснения сознания (меньше чем 8 баллов по шкале Глазго), высокая ВЧГ, угроза развития дислокационных синдромов, повторные судороги.
2. Нарастание признаков респираторного дистресс-синдрома (высокая цена дыхания, нарастающее психомоторное возбуждение, зависимость от ингаляции высоких концентраций кислорода - парциальное давление кислорода (РаО2) 60 мм рт. ст. или цианоз при концентрация кислорода (FiO2) 0,6, увеличение легочного шунтирования сверх 15-20% - PaO2/FiO2<200).
3. Сохранение признаков ИТШ несмотря на инфузию жидкости объемом 60-90 мл/кг массы тела.
Респираторная поддержка должна проводиться по принципам легочно-протективной вентиляции:
1. Применение замедляющегося потока.
2. Выбор оптимального позитивного давление в конце выдоха (РЕЕР) - в пределах 8-15 см вод.ст.
3. Дыхательный объем 6-8 мл/кг массы тела, но не больше 12 мл/кг массы тела.
4. Давление плато не больше 32 см вод.ст.
5. Использование приемов рекрутмента и кинетической терапии при отсутствии противопоказаний.
Лечение детей с гнойными менингитами, которые сопровождаются ИТШ, проводится как при менингококкемии.
Лечение гнойных менингитов у взрослых
ГоспитализацияВсе больные с гнойным менингитом, независимо от клинической формы и тяжести заболевания, подлежат обязательной госпитализации.
Больные с отеком головного мозга (ОГМ) должны быть госпитализированы в отделение реанимации или интенсивной терапии.
Антибактериальная терапия
Эмпирическая антибактериальная терапия при менингитах применяется в тех случаях, когда в первое время госпитализации этиологию менингита установить не удалось, проведение спинномозговой пункции отложено.
Этиотропная терапия гнойных менингитов с учетом выделенного возбудителя
При исследовании культуры, выделенной из ликвора, назначается антибактериальная терапия с учетом специфичности возбудителя, его чувствительности или резистентности к антибиотикам.
| Возбудитель | Средства первого ряда | Средства второго ряда |
| Грамположительные бактерии | ||
| St.. pneumonia | ||
|
пенициллиночувствительный (МПК≤ 0,1 мкг/мл) |
Бензилпенициллин | Цефотаксим или цефтриаксон |
|
пенициллинопромежуточный (МПК=0,1-1,0 мкг/мл) |
Цефотаксим или цефтриаксон | |
|
пенициллинорезистентный (МПК≥ 0.5 мкг/мл) |
Цефотаксим или цефтриаксон | Цефепим или меропенем, рифампицин |
| цефалорезистентный (МПК≥ 0,5 мкг/мл) | Цефотаксим или цефтриаксон+ванкомицин | Меропенем, рифампицин |
| Listera monocytogenes | Ампициллин +гентамицин | Ванкомицин+гентамицин |
| S. agalactiae | Бензилпенициллин+ гентамицин | Ампициллин +гентамицин |
| Грамотрицательные бактерии | ||
| N.meningitis | ||
|
-пенициллиночувствительный (МПК≤ 0,1 мкг/мл) |
Бензилпенициллин | Цефотаксим или цефтриаксон |
|
пенициллинопромежуточный (МПК=0,1-1,0 мкг/мл) |
Бензилпенициллин | Цефотаксим, цефтриаксон, ванкомицин |
| β- Лактамазоположительный | Ванкомицин | |
| H.influenzae | ||
| ампициллинчувствительная |
Ампициллин
|
Цефотаксим, цефтриаксон, хлорамфеникол |
| ампициллинорезистентная | Цефотаксим или цефтриаксон | Хлорамфеникол |
| Enterobacteriaceae | Цефотаксим или цефтриаксон | Цефепим, меропенем |
| P.aeruginosa | Цефтадизим+гентамициин | Цефепим, меропенем |
| Salmonella spp. | Хлорамфеникол (левомицитин сукцинат) гентамицин | Ампициллин |
| C.albicans | Флуконазол | Флуконазол+амфотерецин В |
МПК - минимальная подавляющая концетрация.
Контроль эффективности антибиотикотерапии
Через 48 - 72 ч от начала терапии проводят контрольную люмбальную пункцию, с целью контроля эффективности начатой терапии. Критерием ее эффективности является снижение плеоцитоза не менее чем на 1/3.
При выявлении этиологической причины заболевания стартовые антибиотики можно заменить на другие, в соответствии с чувствительностью возбудителя. Однако, при наличии выраженной позитивной динамики, а именно - снижения интоксикационного синдрома, нормализации температуры тела, исчезновения менингеальных симптомов, значительного снижения плеоцитоза, уменьшения лейкоцитоза, нейтрофильного сдвига в формуле крови - целесообразно ее продолжить.
Антибиотики резерва применяются при отсутствии эффективности стартовой антибиотикотерапии в течении 48 - 72 ч или при определенной стойкости микроорганизма к назначенному антибиотику.
Критерием для отмены антибиотикотерапии при гнойных менингитах является санация ликвора. Контрольную спинномозговую пункцию проводят после стойкой нормализации температуры тела, исчезновения менингеального синдрома, нормализации общего анализа крови. Терапия прекращается, если количество клеток в 1 мкл ликвора не превышает 50.
При рецидиве гнойного менингита назначают антибиотики резерва.
Вспомогательная терапия
Показания для назначения дексаметазона при гнойных менингитах у взрослых:
1. Больные с высоким ВЧД.
2. Больные с ОГМ.
Дексаметазон назначается в дозе 4 - 8мг каждые 6 ч в течение 4 дней. Препарат вводится за 15 - 20 мин до введения первой дозы антибиотика или через 1 ч после.
Инфузионная терапия
При снижении артериального давления, уменьшении диуреза в качестве стартового раствора показанные препараты гидроэтилкрохмал (ГЭК) ІІІ поколения (130/0,4) в дозе 10 - 20 мл/кг. При стабилизации артериального давления, возобновлении диуреза инфузионную терапию проводят глюкозо-солевыми растворами.
При гиповолемии необходимо капельное внутривенное введение изотонических растворов (натрия хлорида, сложный раствор (калия хлорид, кальция хлорид, натрия хлорид). Для коррекции кислотно-основного состояния в целях борьбы с ацидозом внутривенно вводят 4 - 5% раствор натрия гидрокарбоната (до 800 мл). В целях деинтоксикации внутривенно капельно вводят плазмозамещающие растворы, которые связывают токсины, циркулирующие в крови.
Объем внутривенных инфузий в первые сутки ограничен в связи с угрозой развития ВЧГ и ОГМ. При стабильной гемодинамике в первые сутки он должен быть не больше половины от физиологичной потребности при условии нормального диуреза и отсутствия симптомов дегидратации. Объем внутривенных инфузий в сутки составляет приблизительно 30 - 50 мл/кг массы тела и не должен превышать диурез. Общий объем жидкости (внутривенный и через рот) в первые сутки назначается из расчета физиологичной потребности. При условии позитивной динамики допустима одноразовая инфузия в течении 6 - 8 ч.
Дегидратационная терапия
При наличии признаков повышения ВЧД или ОГМ инфузионная терапия направлена на регуляцию объема и оптимизацию мозговой микроциркуляции за счет поддержки изоволемии, изоосмолярности и изоонкотичности.
Для уменьшения внутричерепного давления проводят дегидратационную терапию.
· Приподнимают головной конец кровати под углом 30С, голове больного придают срединное положение - этим достигают снижения внутричерепного давления на 5 - 10 мм рт. ст.
· Снижения внутричерепного давления в первые дни болезни можно достичь ограничением объема вводимой жидкости до 75% физиологической потребности, пока не будет исключен синдром неадекватной секреции антидиуретического гормона (может возникать в течение 48 - 72ч от начала заболевания). Ограничения постепенно отменяют по мере улучшения состояния и снижения внутричерепного давления. Предпочтение отдают изотоническому раствору натрия хлорида, на нем также вводят все лекарственные препараты.
· Можно применить форсированный диурез дегидратационного типа. Стартовым раствором служит маннитол (20% раствор) из расчета 0,25 - 1,0г/кг, вводят его внутривенно в течение 10 - 30 мин, затем через 60 - 90 мин рекомендуется введение фуросемида в дозе 1 - 2 мг/кг массы тела. Существуют разные схемы дегидратации при подъеме внутричерепного давления.
Противопоказания к введению маннитола:
1. Уровень натрия в плазме крови больше 155 ммоль/л.
2. Осмолярность плазмы больше 320 мОсмоль/кг.
3. Сердечная недостаточность.
4. Почечная недостаточность.
После инфузии маннитола и через 2 ч после нее назначается фуросемид в дозе 1 - 3 мг/кг.
Коллоидные растворы в качестве стартовых применяют при ВЧГ, ОГМ в сочетании с гиповолемией, артериальной гипотензией.
Объем инфузий в первые сутки при гнойных менингитах из ВЧГ или ОГМ не должен превышать 50% от физиологичной потребности при условии сохраненного диуреза, стабильной геодинамике и равномерном распределении его в течение суток. Общий объем жидкости - 75% от физиологичной потребности.
При наличии субарахноидального кровоизлияния, спазме периферических сосудов введение коллоидных растворов противопоказано.
Из кристаллоидных растворов вводится только физиологический раствор хлорида натрия.
Со второго дня цель инфузионной терапии - поддержание нулевого водного баланса, при котором количество выделенной мочи должно быть не меньше внутривенно введенного объема жидкости и не меньше 75% от общего суточного объема введенной жидкости.
Мониторинг проведения инфузионной терапии при тяжелых формах гнойных менингитов:
1. Динамика симптомов со стороны ЦНС, контроль величины зрачков.
2. Контроль температуры тела и судорог;
3. Контроль гемодинамики, почасового диуреза (не менее 0,5 мл/кг/ч).
4. Контроль уровня натрия, калия, при возможности - магния в плазме крови, уровня глюкозы крови, осмолярности плазмы крови, кислотно-щелочного баланса крови.
5. Поддержание нормоволемии, изоосмолярности и изоонкотичности плазмы:
Показания к интубации трахеи и началу искусственной вентиляции легких (ИВЛ)
при гнойных менингитах у взрослых:
1. Нарушение сознания: осложненная кома I и более глубокие степени угнетения сознания, угроза развития дислокационных синдромов, повторные судороги.
2. Нарастание признаков дыхательной недостаточночти, респираторного дистресс-синдрома (высокая цена дыхания, нарастающее психомоторное возбуждение, зависимость от ингаляции высоких концентраций кислорода - парциальное давление кислорода (РаО2) 60 мм рт. ст. или цианоз при концентрация кислорода (FiO2) 0,6, увеличение легочного шунтирования сверх 15 - 20% - PaO2/FiO2<200).
3. Сохранение признаков ИТШ несмотря на инфузию жидкости объемом 60 - 90 мл/кг массы тела.
4. Недостаточность левого желудочка, угроза развития отека легких.
Перечень лекарственных средств:
| Препараты | Уровень доказательности |
| Бензилпенициллин | А |
| Оксациллин | А |
| Амикацин | А |
| Тобрамицин | А |
| Ампициллин | А |
| Цефотаксим | А |
| Цефепим | |
| Цефтриаксон | А |
| Цефтазидим | А |
| Ванкомицин | А |
| Фосфомицин | В |
| Меропенем | А |
| Линезолид | С |
| Клиндамицин | В |
|
Ципрофлоксацин
|
В |
| Метронидазол | В |
| Триметоприм+сульфаметоксазол | С |
| Рифампицин | С |
| Азтреонам | А |
| Амфотерацин В | С |
| Гентамицин | А |
| Тилорон | А |
| Флуканазол | В |
| Дексаметозон | В |
| Маннитол | В |
| Фуросемид | В |
| Диазепам | С |
| Хлорамфеникол | С |
| Парацетомол | А |
| Ибупрофен | А |
| Натрий хлорид | С |
| Метоклопрамид | С |
| Мелоксикам | С |
| Хлоропирамин | С |
Хирургическое вмешательство: нет.
- Другие виды лечения: не предусмотрены.
Показания для консультации специалистов:
· консультация офтальмолога - необходимость визуализации картины глазного дна для исключения отека диска зрительного нерва;
· консультация лор врача - для диагностики патологии лор - органов;
· консультация пульмонолога - для исключения пневмонии;
· консультация инфекциониста - для исключения инфекционной природы менингита;
· консультация реаниматолога - для определения показаний для перевода в ОАРИТ;
· консультация фтизиатра - для дифференциальной диагностики с туберкулезным менингитом (по показаниям);
· консультация нейрохирурга - для дифференциальной диагностики с объемными процессами головного мозга (абсцесс, эпидурит, опухоль и др.), наличие признаков окклюзий;
· консультация кардиолога - при наличии клинических и электрокардиографических признаков тяжелого поражения сердца (эндокардит, миокардит, перикардит);
· консультация педиатра - для оценки соматического статуса детей.
Показания для перевода в отделение интенсивной терапии и реанимации:
Показания для перевода в отделение интенсивной терапии и реанимации у детей:
· нарушение сознания: оглушение, сопор, кома I и более глубокие степени притеснения сознания (меньше чем 8 баллов по шкале Глазго), высокая ВЧГ, угроза развития дислокационных синдромов, повторные судороги;
· нарастание признаков респираторного дистресс-синдрома (высокая цена дыхания, нарастающее психомоторное возбуждение, зависимость от ингаляции высоких концентраций кислорода - парциальное давление кислорода (РаО2) 60 мм рт. ст. или цианоз при концентрация кислорода (FiO2) 0,6, увеличение легочного шунтирования сверх 15-20% - PaO2/FiO2<200);
· сохранение признаков ИТШ (инфекционно-токсического шока) несмотря на инфузию жидкости объемом 60-90 мл/кг массы тела;
Показания для перевода в отделение интенсивной терапии и реанимации у взрослых:
· нарушение сознания: оглушение, сопор, кома;
· дыхательная недостаточность;
· признаки инфекционно-токсического шока с явлениями острой надпочечниковой недостаточности;
· недостаточность левого желудочка, угроза развития отека легких.
Индикаторы эффективности лечения:
Клинические критерии:
· стойкая нормальная температура;
· купирование общемозгового синдрома;
· купирование менингеального синдрома;
· купирование симптомов ИТШ.
Лабораторные критерии:
· санация ликвора, цитоз менее до 50 клеток в 1 мкл.
Дальнейшее ведение:
Диспансерное наблюдение детей в поликлинике по месту жительства
Таблица - 12. Диспансерное наблюдение за детьми
|
N п/п |
Частота обязательных контрольных обследований врачом-инфекционистом (врачом-педиатром) | Длительность наблюдения | Показания и периодичность консультаций врачей-специалистов |
|---|---|---|---|
| 1 | 2 | 3 | 4 |
| 1 |
· После выписки · из стационара. Далее - по показаниям. |
3- 5 лет в зависимости от тяжести и сохранения неврологической симптоматики. При хроническом течении - до перевода во взрослую сеть. |
· Врач-невролог · 1-й год - через 1 мес., затем 1 раз в 3 мес.; 2-3-год - 1 раз в 6 мес., 4-5 год - 1 раз в год. По показаниям - чаще. Врач-ортопед, врач - офтальмолог - через 1 месяц после выписки, далее - по показаниям |
|
N п/п |
Перечень и периодичность лабораторных, рентгенологических и других специальных исследований | Лечебно-профилактические мероприятия. | Клинические критерии эффективности диспансеризации | Порядок допуска переболевших на работу, в дошкольные образовательные учреждения, школы - интернаты, летние оздоровительные и закрытые учреждения. |
|---|---|---|---|---|
| 1 | 2 | 3 | 4 | 5 |
|
· МРТ головного и/или спинного мозга через 1,5-2 месяца после острого периода (при наличии изменений в остром периоде) · Вызванные потенциалы мозга - через 3 мес., 12 мес. далее - по показаниям. · ЭНМГ (только при миелитах и энцефаломиелитах) - на 60 сутки, через 12 мес., далее - по показаниям. · ЭЭГ, дуплексное сканирование - через 3 месяца, 12 мес., затем - по показаниям. |
Курсы медикаментозной терапии 2-4 раза в год в зависимости от тяжести заболевания. · курсы физиотерапии, массажа, лечебной физкультуры 2-4 раза в год в зависимости от тяжести заболевания. · санаторно-курортное лечение не менее 1 раза в год (но не ранее, чем через 3 месяца после острого периода). |
· отсутствие хронического течения; · отсутствие рецидивов, а при хроническом течении обострений заболевания; · улучшение (или полное восстановление) двигательного дефицита, когнитивного дефицита и другой симптоматики |
Переболевшие допускаются без дополнительного лабораторного обследования при спорадических энцефалитах. При эпидемиях и в случаях развития вспышек в отдельных коллективах решение об обследовании принимает врач-инфекционист |
Диспансерное наблюдение взрослых в поликлинике по месту жительства: переболевшего менингитом ставя на диспансерный учет, на базе поликлиники с наблюдением невропатолога сроком в 2 года, осматривает реконвалесцента раз в месяц в течение 3 месяцев после перенесения заболевания, в последующем визиты составляют 1 раз в 3 месяца на протяжении года, а на протяжении следующего - 1 раз в 6 месяцев. Длительность диспансерного наблюдения может составлять 2 года и более.
Медицинская реабилитация
Проводится согласно Стандарту организации оказания медицинской реабилитации населению Республики Казахстан, утвержденной приказом Министра здравоохранения Республики Казахстан от 27.12.2013 года №759.
Госпитализация
Показания для плановой госпитализации: не проводится.
Показания для экстренной госпитализации:
· острое развитие менингита;
· нарастание общемозговой и менингеальной симптоматики у пациентов (признаки отёка-набухания головного мозга, дислокации мозговых структур, нарушение сознания, серия эпилептических приступов, эпилептический статус).
Информация
Источники и литература
- Протоколы заседаний Экспертного совета РЦРЗ МЗСР РК, 2015
- 1. Скоромец А.А., Скоромец А.П., Скрипченко Н.В., Крюкова И.А. Менингиты.// Неврология. Национальное руководство, Москва, 2009г. 2. Лобзин B.C. Менингиты и арахноидиты.- Л.: Медицина, 1983.-192 с. 3. Крамарев С.А. Подходы к антибиотикотерапии гнойных менингитов у детей.// Сучасні інфекції. 2000, с.84-89. 4. Берлит.П., Неврология // Москва, 2010 г стр. 335 5. Карпов И.А., Иванов А.С., Юркевич И.В., Кишкурно Е.П., Качанко Е.Ф. //Обзор практических рекомендаций по ведению пациентов с бактериальным менингитом Американского общества инфекционных болезней 6. Fitch M.T., van de Beek D. Emergency diagnosis and treatment of adult meningitis.Lancet Infect Dis 2007; 7(3): 191-200. 7. Chaudhuri A, Martinez-Martin P, Kennedy PG, Andrew Seaton R, Portegies P, Bojar M, Steiner I, EFNS Task Force. EFNS guideline on the management of community-acquired bacterial meningitis: report of an EFNS Task Force on acute bacterial meningitis in older children and adults. Eur J Neurol. 2008 Jul;15(7):649-59. 8. Deisenhammer F., Bartos A., Egg R., Gilhus N.E., Giovannoni G., Rauer S., Sellebjerg F. Guidelines on routine cerebrospinal fluid analysis. Report from an EFNS task force. Eur J Neurol. 2006 Sep; 13(9):913-22. 9. Brouwer M.C., McIntyre P., Prasad K., van de Beek D. Corticosteroids for acute bacterial meningitis. Cochrane Acute Respiratory Infections Group/ Cochrane Database of Systematic Reviews/ Published: 12 September 2015/ 10. Bhimraj A. Acute community-acquired bacterial meningitis in adults: an evidence-based review. Cleve Clin J Med. 2012 Jun; 79(6):393-400. 11. Clark T., Duffell E., Stuart J.M., Heyderman R.S Lumbar puncture in the management of adults with suspected bacterial meningitis--a survey of practice. J Infect. 2006 May; 52(5):315-9. 12. Schut E.S., de Gans J., van de Beek D. Community-acquired bacterial meningitis in adults. Pract Neurol. 2008 Feb;8(1):8-23. 13. Van de Beek D., de Gans J., Tunkel A.R., Wijdicks E.F. Community-acquired bacterial meningitis in adults. N Engl J Med. 2006 Jan 5; 354(1):44-53. 14. Flores-Cordero J.M., Amaya-Villar R., Rincón-Ferrari M.D., Leal-Noval S.R., Garnacho-Montero J., Llanos-Rodríguez A.C., Murillo-Cabezas F. Acute community-acquired bacterial meningitis in adults admitted to the intensive care unit: clinical manifestations, management and prognostic factors. Intensive Care Med. 2003 Nov; 29(11):1967-73. 15. Aronin S.I., Peduzzi P., Quagliarello V.J. Community-acquired bacterial meningitis: risk stratification for adverse clinical outcome and effect of antibiotic timing. Ann Intern Med. 1998 Dec 1; 129(11):862-9. 16. Klein M., Pfister H.W., Leib S.L., Koedel U. Therapy of community-acquired acute bacterial meningitis: the clock is running. Expert Opin Pharmacother. 2009 Nov;10(16): 2609-23.
Информация
Сокращения, используемые в протоколе
| ВЧГ | - | внутричерепная гипертензия |
| ОГМ | - | отек головного мозга |
| ЭЭГ | - | электроэнцефалография |
| ОАРИТ | - | отделение анестезиологии и реанимации, интенсивной терапии |
| АДГ | - | антидиуретический гормон |
| НПВС | - | нестероидные противовоспалительные средства |
| МПК | - | минимальная подавляющая концентрация |
| ПВ | - | протромбиновое время |
| МНО | - | международное нормализованное отношение |
| ЦНС | - | центральная нервная система |
| ИТШ | - | инфекционно-токсический шок |
|
БСФ УД |
- - |
биосоциальные функции уровень доказательности |
Список разработчиков протокола с указанием квалификационных данных:
| Ф.И.О. | Должность | Подпись |
| Жусупова Алма Сейдуалиевна | доктор медицинских наук, профессор, врач невропатолог высшой категории, АО «Медицинский университет Астана» заведующая кафедрой невропатологии с курсом психиатрии и наркологии, главный внештатный невропатолог МЗСР РК, председатель ОЮЛ «Ассоциации неврологов РК». | |
|
Даирбаева Лейла Оралгазиевна |
исполнительный директор, ОО Казахской Национальной Лиги против эпилепсии, ассистент кафедры неврологии, докторант ВШОЗ. | |
| Елубаева Алтынай Мукашкызы | кандидат медицинских наук, врач невропатолог высшой категории, АО «Медицинский университет Астана» доцент кафедры невропатологии с курсом психиатрии и наркологии, директор ТОО «Центр неврологии и эпилептологии», «Ассоциации детских неврологов РК». | |
| Кайшибаева Гульназ Смагуловна | кандидат медицинских наук, АО «Казахский медицинский университет непрерывного образования», заведующая кафедрой неврологии, сертификат «невропатолог взрослый», член «Всемирной Ассоциации неврологов», член «Ассоциации неврологов РК», член Лиги неврологов РК. | |
| Жаркинбекова Назира Асановна | кандидат медицинских наук, врач невропатолог высшой категории Южно-Казахстанская областная клиническая больница, заведующая неврологическим отделением. | |
| Джумахаева Алия Сериковна | кандидат медицинских наук, заведующая неврологическим отделением ГБ № 2 г. Астаны, врач невропатолог высшей категории, член ОЮЛ «Ассоциации неврологов РК». | |
| Жумагулова Кульпарам Габибуловна | кандидат медицинских наук, АО «Казахский медицинский университет непрерывного образования», доцент кафедры неврологии, член «Всемирной Ассоциации неврологов», член «Ассоциации неврологов РК», член Лиги неврологов РК. | |
| Кенжегулова Раушан Базаргалиевна | кандидат медицинских наук, АО «Национальный научный центр материнства и детства» врач невролог - нейрофизиолог детский, врач высшей категории, член «Ассоциации детских неврологов РК». | |
| Лепесова Маржан Махмутовна | доктор медицинских наук, профессор, АО «Казахский медицинский университет непрерывного образования», заведующая кафедры детской неврологии, президент «Ассоциации детских неврологов РК», действительный член Международной, Европейской, Азиатско - Океанской, Балтийской ассоциации детских неврологов. | |
| Ибатова Сырданкыз Султанхановна | кандидат медицинских наук, АО «Национальный научный центр нейрохирургии», врач невролог, член «Ассоциации детских неврологов РК», член «Ассоциации нейрофизиологов РК», член «Ассоциации нейрохирургов РК». | |
|
Тулеутаева Райхан Есенжановна |
кандидат медицинских наук, заведующая кафедрой фармакологии и доказательной медицины ГМУ. г Семей, член «Ассоциации врачей терапевтического профиля». |
17. Указание на отсутствие конфликта интересов: нет.
18. Список рецензентов: Дущанова Гульсим Абдурахмановна - доктор медицинских наук, профессор, заведующая кафедрой неврологии, психиатрии и психологии Южно - Казахстанской государственной фармацевтической академии.
19.
Указание условий пересмотра протокола:
Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.
Менингит – это воспалительное поражение оболочек головного или спинного мозга. Предполагается, что об этом заболевании было известно Гиппократу и Авиценне, но до конца XIX века этиология оставалась загадкой. В 1887 году бактериолог А. Вайксельбаумом доказал бактериальную природу инфекции. Позже – в середине XX было также установлено возможное вирусное, грибковое и протозойное начало болезни.
При серозном менингите в ликворе отмечается преобладание лимфоцитарных клеток, а при гнойном менингите – нейтрофильных.
Исключение составляет энтеровирусный менингит, при котором в первую неделю в ликворе преобладают нейтрофилы.
Причиной серозного менингита являются преимущественно вирусы.
У детей серозный менингит регистрируется чаще, чем у взрослых.
Согласно МКБ 10 энтеровирусному менингиту принадлежит код А 87.0, а серозный менингит по МКБ 10 находится в подгруппе вирусного - под кодом А 87. 9.
Эпидемиология
В группе риска находятся дети до 7 лет, взрослые заболевают крайне редко. Для болезни характерна сезонность с максимальной распространённостью с февраля по апрель. Однако рост численности инфицированных происходит уже в ноябре.
Подобная зависимость от времени года обуславливается благоприятными погодными условиями (высокий уровень влажности и резкие температурные перепады), а также ослаблением иммунитета и авитаминозом. При широком распространении достигает масштабов эпидемий с периодичностью в 10-15 лет.
Первая массовая вспышка менингита в России датируется 1940 годом. На каждые 10 000 жителей приходилось по 5 больных. Предположительно, столь широкое распространение болезнь получила из-за бурной миграции людей. Следующая вспышка произошла в начале 70-х, однако, достоверная причина была установлена лишь в 1997 году. Учёные выяснили, что причиной послужил новый штамм менингококка, появившийся в Китае. К данному штамму у жителей СССР не был сформирован стойкий иммунитет.
Менингит встречается во всех странах на планете, однако, наибольшая частота распространения характерна для стран третьего мира. Показатель распространённости по сравнению с Европой выше в 40-50 раз.
Согласно официальной статистике в странах Запада на 100 000 человек бактериальной формой поражены 3 человека, а вирусной – 11. В Южной Америке число заболевших достигает 46 человек, в Африке показатель достигает критических значений – до 500 больных на 100 000 людей.
Причины (этиология)
В подавляющем большинстве причиной менингита мягких оболочек мозга являются вирусы:
- герпесвирус человека 4 типа;
- цитомегаловирусы;
- аденовирусы;
- вирус гриппа;
- вирусы кори;
- вирус краснухи;
- вирус ветряной оспы;
- парамиксовирусы.
Инкубационный период серозного менингита зависит от возбудителя.
В единичных случаях серозный тип заболевания диагностируется как осложнение бактериальной инфекции (сифилиса или туберкулёза). Крайне редко выявляется грибковая природа болезни.
Как передается серозный менингит
Пути передачи – воздушно-капельный (чиханье, кашель), контактно-бытовой (контакт с кожей или предметами) и водный (в летний период через купание в открытых водоёмах). Источником инфекции является больной человек или носитель вируса.
Известна также неинфекционная (асептическая) форма болезни, которая сопровождает онкологические патологии.
Патогенез
Различают 2 пути проникновения возбудителя к мягким оболочкам головного мозга:
- гематогенный – патоген из области близ лежащего воспалительного очага проникает в кровеносное русло и достигает мягких оболочек.
- лимфогенный – вирус разносится с током лимфы.
- контактный реализуется за счёт миграции вирусов из ЛОР-органов, находящимися в непосредственной близости к мозгу.
При достижении патогенами мягких оболочек мозга происходит их активное размножение и формирование очага воспаления. До момента внедрения эффективного лечения больные менингитом умирали на данной стадии, показатели смертности были приближены к 90 %.
Признаки заражения у детей
Первые признаки серозного менингита у детей схожи с проявлениями других инфекционных заболеваний. К ним относят:
- резкое повышение температуры тела, нередко до критических значений (40 ° С);
- длительная острая боль в области головы;
- повторяющаяся рвота фонтаном;
- светобоязнь;
- появление менингеальных знаков;
- онемение шейных мышц, ребёнку трудно наклонять и поворачивать голову;
- нарушение пищеварение, снижение или полная потеря аппетита;
- у детей очень часто наблюдается длительная диарея;
- в случае контактного проникновения вируса в головной мозг отмечается резкое изменение в поведении ребёнка: избыточная активность или пассивность, не исключены галлюцинации.

Важно: необходимо сразу обратиться к врачу при первых признаках проявления вирусного менингита у ребёнка.
Своевременная диагностика и адекватно составленный курс терапии позволит избежать серьёзных последствий и осложнений.
Симптомы серозного менингита у детей
Незначительные признаки заболевания могут проявляться в первый день после заражения вирусом, при этом сама инфекция находится в латентной фазе. Типичная клиническая картина наблюдается через 7-12 дней после заражения . К основным симптомам серозного вирусного менингита у ребёнка относят:
- субфебрильная лихорадка, озноб;
- излишняя чувствительность к воздействию внешних факторов (свет, звук);
- спутанность сознания, потеря ориентации во времени и пространстве. Серозный менингит у детей в тяжёлой форме может приводить к состоянию комы;
- отказ от пищи;
- рвота фонтаном;
- нарушение стула;
- судорожная симптоматика;
- при пальпации отмечается увеличении и болезненность лимфоузлов, что свидетельствует о проникновении вируса в лимфатическую систему;
- симптом Кернига – специфический для серозного менингита. При этом больной не может самостоятельно разгибать ноги в коленном суставе в результате избыточного напряжения тазобедренный мышц;

- нижний симптом Брудзинского, для которого характерно непроизвольное движение нижних конечностей в результате наклона головы;
- симптом Бехтерева – спазм мышц лица, происходящий в ответ на механическое воздействие на лицевую дугу;
- симптом Пулатова – болевой синдром даже при лёгком постукивании на теменную и затылочную область;
- симптом Менделя проявляется в болевых ощущениях при надавливании в области наружного слухового прохода;
- у новорождённых детей диагностируется симптом Лесажа – пульсирование и увеличение мембраны над родничком. При поднятии ребёнка под мышки – голова непроизвольно опрокидывается назад, а ноги рефлекторно поджимаются к животу.
Симптомы серозного менингита у взрослых
Заболеванию в большей степени подвержены молодые мужчины от 20 до 30 лет. В группу риска относят беременных женщин, так как в это время значительно снижаются естественные защитные силы организма.
Признаки вирусной формы серозного менингита у взрослых аналогичны детским: ухудшается общее состояние, слабость, боли в голове и шее, повышение температуры, нарушение сознания и путаность ориентации.
У взрослых пациентов с высокой напряжённостью иммунитета болезнь может протекать в вялой форме, при этом все симптомы слабо выражены и их облегчение наступает вскоре после начала терапии. Исход – полное выздоровление, без последствий.
Помимо вышеперечисленных симптомов, характерных для детей, у взрослых могут наблюдаться нетипичные проявления менингита вирусной природы :
- происходит резкое ухудшение зрения, возможно развитие косоглазия;
- снижение остроты слуха;
- кашель, насморк, боли в горле, затрудняется акт глотания;
- болевой синдром в абдоминальной области;
- судорожные сокращения конечностей;
- эпилептические приступы без двигательных нарушений;
- учащённое сердцебиение и повышенное АД;
- поведенческие изменения – агрессивность, бред и раздражительность.
Правильно диагностировать серозный менингит у детей и взрослых может только лечащий врач. Важно как можно быстрее обратиться в больницу при первых признаках болезни с целью максимально скорого подбора и реализации курса терапии. Подобная тактика позволит избежать осложнений и последствий болезни, самое тяжёлое из которых – летальный исход.
Первичная диагностика
Первый этап диагностики складывается из триады специфических синдромов:
- менингиального комплекса симптомов, сходных по этиологии и патогенезу. Комплекс состоит из клинических проявлений, затрагивающих оболочки головного мозга и орган в целом. Известны случаи критически сильной головной боли, при которой пациенты впадали в бессознательное состояние. Часто – больные кричат и стонут от боли, обхватывают голову руками.
Диагностика оболочечных (менингеальных) симптомов складывается из проведения неврологического обследования пациента, с тестированием реакцией на свет, звук и механическое воздействие. При серозном менингите каждый из таких тестов доставляет больному резкую боль.
- общего синдрома интоксикации организма человека;
- патологические изменения, происходящие в спинномозговой жидкости. Данному симптому отводится ведущее место при диагностике.

Даже при проявлении двух предыдущих симптомов, при отсутствии воспалительных процессов в цереброспинальной жидкости, диагноз менингит не выносится.
Специфические методы
При затруднении постановки точного диагноза в медицине применяют дополнительные методы диагностирования. Проводится бактериологическое исследование экссудата носовых ходов и спинномозговой жидкости.
С целью выявления клеток бактерий (Neisseria meningitidis) и микроскопических грибов в биоматериале фиксированный препарат окрашивают по Граму и микроскопируют. Чистую культуру получают путём культивирования биоматериала на средах с кровяным агаром. Затем возбудителя идентифицируют по биохимическим и антигенным свойствам.

Данная методика применяется исключительно для диагностики инфекции бактериальной природы (при гнойном менингите), так как культивирование вирусов на питательных средах невозможно. Поэтому для их выделения пользуются серологической диагностикой (иммуноферментный анализ) – выявление титра специфических антител. Диагностически значимым является повышение тира в 1,5 раза.
Метод полимеразной цепной реакции считается «золотым стандартом». При этом происходит выявление специфичных участков нуклеиновой кислоты (ДНК или РНК) возбудителя. Преимущества методики – коротки сроки, высочайшая чувствительность, гарантия результата и достоверность даже на стадии антибиотикотерапии.
Лечение серозного менингита
Первые признаки болезни могут проявляться уже спустя сутки после контакта с больным человеком. Поэтому при подозрении на возможную инфицированность необходимо незамедлительно обратиться к врачу. Строго запрещается самостоятельно подбирать схему лечения. Согласно статистике: 95 % случаев, при которых применяются методы народной терапии, заканчиваются смертью пациента.
При подтверждении диагноза пациента госпитализируют в специальное отделение инфекционной больницы. При тяжёлых формах болезни больной помещается в реанимацию до стабильного облегчения симптомов. Пациент должен находиться под круглосуточным надзором мед. персонала, так как возможно резкое ухудшение состояния.
Этиотропная терапия
Методы этиотропной терапии направлены на уничтожение возбудителя и полное выведение его из организма человека. Бактериальная форма менингита требует обязательной антибиотикотерапии. При невозможности выделения и идентификации штаммов (трудно культивируемые формы, отсутствие времени для проведения бак. исследования), антибиотик подбирается эмпирически.
При этом предпочтение отдаётся антибактериальным препаратам с обширным спектром воздействия, с целью перекрытия всех возможных вариантов возбудителей. Обязательно инъекционное введение лекарства.
При вирусной природе инфекции применяются препараты на основе интерферона и глюкокортикостероидов. Подбор медикаментозных средств осуществляется с учётом видовой принадлежности вирусной инфекции.
При герпетической инфекции назначают противогерпетические препараты.
Обязательно назначаются мочегонные препараты, усиливающие выделение мочи и жидкости из организма.
Проводится симптоматическое лечение: жаропонижающие и обезболивающие лекарства, противосудорожная терапия, мочегонные (при отеке мозга) и т.д. При подборе схемы лечения серозного менингита у маленьких детей в обязательном порядке должен учитываться минимальный возраст для каждого препарата.
Последствия серозного менингита у детей
При своевременном оказании квалифицированной медицинской помощи прогноз серозного менингита благоприятный. Исход заболевания – полное выздоровления спустя неделю лечения. Однако болевой синдром в области головы может сохраняться на протяжении нескольких недель.
Возможные варианты осложнений при задержке с диагностикой и терапией:
- потеря слуха;
- эпилепсия;
- гидроцефалия;
- задержка умственного развития у младших пациентов.
Самолечение или составление неграмотной схемы терапии приводит к летальному исходу.
Мероприятия профилактики серозного менингита при контакте
Рекомендовано ограничение контакта с больным человеком, общение только с использованием марлевых повязок или респираторов; обязательное тщательное мытьё рук после общения; избегать путешествий в страны с высоким показателем заболеваемости и купания в водоёмах на их территории.
Вакцинация
В настоящее время разработаны вакцины от некоторых возбудителей серозного менингита (корь, краснуха и т.д.).
Также существуют вакцины от основных возбудителей гнойного менингита.
Примечание. Данное заболевание может быть причиной лобарных (ино гда паренхиматозно-субарахноидальных) кровоизлияний и диффузного поражения белого вещества (лейкоареоза) головного мозга у больных по жилого и старческого возраста
168.1* Церебральный артериит при ОФД. Та же, что и МКБ-10
Церебральный артериит:
листериозный (А32.8+)
сифилитический (А52.0+)
туберкулезный (А18.8+)
168.2* Церебральный артериит при ОФД. Та же, что и в МКБ-10
других болезнях, классифи цированных в других рубри ках
Церебральный артериит при системной красной волчан ке (М32.1+)
Примечание. Помимо упомянутой в подрубрике субноминации сис темной красной волчанки, ангиит с поражением сосудов головного мозга может развиваться при следующих заболеваниях: облитерирующий тромбангиит [болезнь Бюргера] (173.1+), узелковый периартериит (М30.0+), полиартериит с поражением легких [Черджа - Стросса] (аллергический гранулематозный ангиит) (М30.1+), слизисто-кожный лимфонодулярный синдром [Кавасаки] (МЗО.З), гиперчувствитель ный ангиит [синдром Гудпасчера] (М31.0+), гранулематоз Вегенера (М31.3+), синдром дуги аорты [Такаясу] (М31.4+), гигантоклеточный артериит с ревматической полимиалгией (М31.5+), другие гигантоклеточные артерииты (М31.6+), другие уточненные некротизирующие васкулопатии (гипокомплементемический васкулит) (М31.8+), некротизирующая васкулопатия неуточненная (М31.9+), болезнь Бехчета (М35.2+), системные поражения соединительной ткани неуточненные (коллагеноз БДУ) (М35.9+) и др.

168.8* Другие поражения сосудов ОФД. См. примечание мозга при болезнях, клас сифицированных в других рубриках
Примечание. В данной подрубрике могут кодироваться: мышечная и со единительнотканная дисплазия артерий (177.3+) и др.
6. Сосудистые заболевания спинного мозга (спиноваскулярные заболевания)
Сосудистые заболевания спинного мозга чаще всего проявляются остро и связаны с острым нарушением спинального кровообраще ния, которое обозначается также как спинальный инсульт. Как и це ребральный инсульт, спинальный инсульт может быть ишемическим (инфаркт спинного мозга) или геморрагическим (гематомиелия).
Хроническая прогрессирующая сосудистая миелопатия возни кает исключительно редко, обычно на фоне тяжелого атеросклеротического поражения аорты и ее основных ветвей. Причиной прогрессирующей миелопатии может быть также артериовенозная мальформация спинного мозга (Q28.2).
В МКБ-10 сосудистые заболевания спинного мозга кодируются
в подрубрике G95.1 «Сосудистые миелопатии».
Сосудистая миелопатия |
ОФД. Острое нарушение спиналь |
|
Острый инфаркт спинного |
ного кровообращения (спиналь |
|
мозга (эмболический, неэм |
ный инсульт) |
|
болический) |
ПРФД. 1. Острое нарушение спи |
|
Тромбоз артерий спинного |
нального кровообращения на фоне |
|
атеросклероза и постинфарктного |
||
кардиосклероза с нарушением |
||
сердечного ритма; острый эмбо |
||
лический инфаркт грудного отдела |
||
спинного мозга (D3 -D5 ) с нижней |
||
параплегией и нарушением тазо |
||
вых функций |
||
2. Острое нарушение спинального |
||
кровообращения с развитием ин |
||
фаркта нижнегрудного отдела |
||

Глава 1. Сосудистые заболевания головного и спинного мозга
спинного мозга (Dn -D12 ) вслед |
||
ствие тромбоза радикуломедулляр- |
||
ной артерии (артерии Адамкевича); |
||
нижний спастический парапарез, |
||
задержка мочеиспускания |
||
Гематомиелия |
ОФД. Та же, что и в МКБ-10 |
|
ПРФД. Гематомиелия с синдро |
||
мом полного поперечного пораже |
||
ния спинного мозга на уровне D5 ; |
||
нижний спастический парапарез |
||
и анестезия с уровня Dg , задержка |
||
мочеиспускания |
||
Непиогенный спинномозго |
ОФД. Асептический флебит (тром |
|
вой флебит и тромбофлебит |
бофлебит) вен спинного мозга |
|
Примечание. Инфаркт спинного мозга обычно бывает следствием атеро склероза или расслаивающей аневризмы аорты, кардиогенной эмболии, осложнением оперативного вмешательства на сердце или аорте и лишь очень редко - следствием поражения собственных артерий спинного моз га. Иногда спинальный инфаркт связан с васкулитами, нейросифилисом, сдавлением спинальных сосудов опухолью или иным объемным образо ванием. При системной артериальной гипотензии, особенно у больных с атеросклерозом аорты и ее основных ветвей, могут пострадать отделы спинного мозга, находящиеся на границе сосудистых бассейнов и наибо лее чувствительные к ишемии, что проявляется развитием пареза, иногда смешанного типа, без нарушения чувствительности и напоминает картину бокового амиотрофического склероза.
Гематомиелия - кровоизлияние в вещество спинного мозга, которое мо жет быть связано с травмой, сосудистой мальформацией, васкулитом, коагулопатией, опухолью спинного мозга. Гематомиелия проявляется острым поперечным поражением спинного мозга с развитием выражен ного болевого синдрома и иногда с прорывом крови в субарахноидальное пространство. Диагноз подтверждают КТ и МРТ.
Асептический (непиогенный) флебит вен спинного мозга может развить ся при заболеваниях (или состояниях), сопровождающихся повышенной свертываемостью крови

заболевания центральной нервной системы
1. Менингиты
1.1. Бактериальный менингит
1.3. Менингит, обусловленный другими и неуточненными причинами
2. Энцефалиты и миелиты
3. Внутричерепные и внутрипозвоночные абсцессы, гранулемы
и флебиты
4. Неврологические проявления ВИЧ-инфекции
5. Сифилис нервной системы (нейросифилис)
6. Туберкулез нервной системы
7. Медленные инфекции Ц Н С
1. Менингиты
Менингит - обобщающее название воспаления оболочек головного и спинного мозга. Различают пахименингит - воспаление твердой мозговой оболочки, лептоменингит - воспаление мягкой и паутин ной оболочек, арахноидит - воспаление паутинной оболочки*. На практике под термином «менингит» чаще всего подразумевают леп томенингит.
* В МКБ-10 арахноидиты кодируют в подрубрике G96.1 («Заболевания моз говых оболочек, не классифицированные в других рубриках»).
Менингиты классифицируют по этиологии (бактериальный, вирусный, грибковый, микоплазменный, риккетсиозный), харак теру воспалительного процесса (гнойный, серозный), течению (ос трый, подострый, хронический), происхождению (первичный и вторичный, т. е. возникающий на фоне другого заболевания: отита, синусита, Ч М Т и т. д.).
Клиническую картину менингита составляют три группы симп томов: общеинфекционные (лихорадка, недомогание, тахикардия, миалгии), общемозговые (интенсивная головная боль, тошнота, рвота, спутанность или угнетение сознания вплоть до комы) и менингеальный синдром.
1.1. Бактериальный менингит
Классической формой бактериального менингита является острый гнойный менингит, но бактериальные менингиты могут быть также серозными и иметь подострое или хроническое течение (например, туберкулезный или сифилитический менингиты).
При бактериальном менингите помимо общемозговых и м е - нингеальных симптомов нередко встречаются очаговые неврологи ческие симптомы, обусловленные вовлечением черепных (особен но глазодвигательных) и спинномозговых нервов, реже - самого вещества мозга. При наличии признаков воспалительного пораже ния оболочек и вещества мозга традиционно используют термин «менингоэнцефалит» (при вовлечении спинного мозга - «менингомиелит»). Однако следует учитывать, что причиной поражения вещества мозга в значительном числе случаев бактериального менингита бывает не переход инфекции с оболочек на вещество мозга, а тромбоз или воспаление сосудов на основании черепа (внутренней сонной артерии, средней мозговой артерии), которые приводят к ишемии и развитию инфаркта мозга (обычно в первые 5 дней заболевания). Дисфункция головного мозга бывает также связана с внутричерепной гипертензией, обусловленной отеком или развитием гидроцефалии, и гипоксией. В связи с этим использова ние термина «менингоэнцефалит» в тех случаях, когда менингит протекает с очаговой и общемозговой симптоматикой, не всегда бывает корректным. Тем не менее, допускается использование тер мина «менингоэнцефалит» в качестве предварительного диагноза, однако характер поражения головного мозга желательно уточнять с помощью КТ или МРТ.
Справочник по формулированию диагноза болезней нервной системы
На основе клинических данных можно условно выделить три степени тяжести острого менингита:
1) легкая степень (легкое течение) - нет выраженных общемоз говых симптомов, сознание остается ясным, отсутствуют оча говые симптомы;
2) средняя степень (среднетяжелое течение) - наличие оглуше ния и минимального или умеренного неврологического де фицита, например, вследствие поражения черепных нервов;
3) тяжелая степень (тяжелое течение) - выраженные общемоз говые симптомы с угнетением сознания до уровня сопора или комы, эпилептические припадки, выраженный невроло гический дефицит, например, гемипарез.
При формулировании развернутого диагноза бактериального менингита следует указывать:
1) тип течения (острый, подострый, хронический);
2) происхождение (первичный, вторичный);
3) характер воспалительного процесса (гнойный, серозный);
4) характер возбудителя (после того, как он определен бактери ологическими методами);
5) тяжесть;
6) период (острый, реконвалесценции, отдаленный);
7) осложнения (внутричерепная гипертензия, гидроцефалия, эпилептические припадки, нарушения мозгового кровообра щения, субдуральный выпот, поражения черепных нервов, септический шок, эндокардит, гнойный артрит, респиратор ный дистресс-синдром взрослых, пневмония, тромбоз глубо ких вен голени и тромбоэмболия легочной артерии и др.).
В МКБ-10 бактериальный менингит кодируется в рубриках G00 («Бактериальный менингит, не классифицированный в других руб риках») и G01*.
Предлагаемые общая формулировка |
|||
диагноза (ОФД) и примеры |
|||
Название болезни |
развернутой формулировки диагноза |
||
Бактериальный менингит, не классифицированный в других ру |
|||

Включены: бактериальный: арахноидит, лептоменингит, менин |
||
гит, пахименингит |
||
Исключены: бактериальный менингоэнцефалит (G04.2), менин- |
||
гомиелит (G04.2) |
||
«Гриппозный» менингит |
ОФД. Острый гнойный менингит, |
|
Менингит, вызванный |
вызванный гемофильной палочкой |
|
Haemophilis influenzae |
(инфлюэнц-менингит) |
|
ПРФД. Острый первичный гной |
||
ный менингит, вызванный гемо |
||
фильной палочкой, среднетяжелое |
||
течение с развитием отека мозга; |
||
глубокое оглушение; острый пе |
||
Примечание. В подрубрике кодируется гнойный менингит, вызываемый гемофильной палочкой Афанасьева - Пфейфера. Большинство случаев этого заболевания встречается у детей до 6 лет, но изредка данное заболе вание возникает и в более старшем возрасте, обычно на фоне синусита, эпиглоттита, пневмонии, среднего отита, ЧМТ, сахарного диабета, алко голизма, спленэктомии, гипогаммаглобулинемии, СПИДа
G00.1 Пневмококковый менингит ОФД. Та же, что и в МКБ-10
ПРФД. Острый вторичный гной ный пневмококковый менингит на фоне двустороннего гнойного гай морита и септикопиемии; тяжелое течение; сопор; острый период
Примечание. Пневмококковый менингит - наиболее частый вариант ме нингита у лиц старше 30 лет. Часто развивается в результате распростра нения инфекции из отдаленных очагов (при пневмонии, среднем отите, мастоидите, синусите, эндокардите) и особенно тяжело протекает у боль ных со сниженным иммунитетом (при алкоголизме, сахарном диабете, миеломной болезни, гипогаммаглобулинемии, циррозе печени, после спленэктомии, на фоне кортикостероидной терапии, гемодиализа). Пнев мококк - частый возбудитель посттравматического менингита у больных с переломом основания черепа и ликвореей. Пневмококковый менингит обычно протекает тяжело, часто вызывает угнетение сознания, очаговую симптоматику и эпилептические припадки, нередко заканчивается ле тально; может рецидивировать
G00.2 Стрептококковый менингит ОФД. Та же, что и в МКБ-10
ПРФД. Острый гнойный вторич ный стрептококковый менингит на фоне септического эндокардита,

Справочник по формулированию диагноза болезней нервной системы
тяжелое течение с развитием отека мозга; умеренная кома; острый пе риод
Примечание. Стрептококки группы В чаще всего вызывают менингит у новорожденных и рожениц, а также у пациентов с бактериальным эн докардитом и у лиц с ослабленным иммунитетом вследствие сахарного диабета, почечной и печеночной недостаточности, СПИДа, алкого лизма и т. д. При формулировании диагноза следует указывать указать локализацию первичного гнойного очага или предрасполагающее за болевание
G00.3 Стафилококковый менингит ОФД. Та же, что и в МКБ-10
ПРФД. Острый гнойный вторич ный стафилококковый менингит на фоне гнойного отита, тяжелое течение с внутричерепной гипертензией, глубоким оглушением, повторными генерализованными судорожными припадками; острый период
Примечание. Стафилококк чаще всего является возбудителем вторич ного гнойного менингита у пациентов с бактериальным эндокардитом, черепно-мозговой травмой, у лиц, подвергшихся нейрохирургическому вмешательству. Стафилококковый менингит может быть осложнением на гноившегося пролежня, пневмонии или возникать вследствие инфициро вания вентрикулоперитонеального шунта. При формулировании диагноза следует указывать указать локализацию первичного гнойного очага или септическое заболевание
Менингит, вызванный други |
ОФД. Та же, что и в МКБ-10 |
|||||||||||||||||||||||||||||||||||||||||
ми бактериями |
ПРФД. Острый первичный гной |
|||||||||||||||||||||||||||||||||||||||||
Менингит, вызванный: |
ный менингит, вызванный кишеч |
|||||||||||||||||||||||||||||||||||||||||
палочкой Фридлендера |
ной палочкой (колибациллярный |
|||||||||||||||||||||||||||||||||||||||||
Escherichia coli |
менингит), тяжелое течение, ко |
|||||||||||||||||||||||||||||||||||||||||
либациллярный сепсис, синдром |
||||||||||||||||||||||||||||||||||||||||||
внутричерепной гипертензии с |
||||||||||||||||||||||||||||||||||||||||||
глубоким оглушением и повтор |
||||||||||||||||||||||||||||||||||||||||||
ными генерализованными судо G00.9 Бактериальный менингит не- ОФД. Гнойный менингит уточненный ПРФД. Острый первичный гной ный менингит, среднетяжелое те чение с преходящим поражением правого глазодвигательного нерва; период реконвалесценции Примечание. Данная рубрика используется в случаях, когда обнаруженные при бактериоскопии ЦСЖ бактерии не были идентифицированы, а также у больных с острым гнойным менингитом, возбудитель которого остался неизвестным
Примечание. Данный код следует использовать в качестве дополнительного при менингококковом менингите (А39.0+), а также при менингитах, воз никающих при сибирской язве (А22.8+), гонорее (А54.8+), сальмонеллезе (А02.2+), лептоспирозе (А27.-+), листериозе (А32.1+), клещевом боррелиозе (А69.2+), нейросифилисе (А52.1+), врожденном сифилисе (А50.4+) или вторичном сифилисе (А51.4+), туберкулезе (А17.0+), геморрагических высыпаниях, осложнениях тифоидной лихорадки (А01.0+). При формулировании диагноза менингококкового менингита следует ука зать сопутствующие проявления менингококковой инфекции: менингококкемия (острая - А39.2, хроническая - А39.3, неуточненная - А39.4), миоили перикардит (А39.5), пневмония, геморрагическая сыпь петехиальная, сливающаяся и т. д.), осложнения: ДВС - синдром, эндотоксический шок, синдром Уотерхауса - Фридирехсена [менингококковый надпочечниковый синдром - А39.1 (Е35.1*)]
Справочник по формулированию диагноза болезней нервной системы 1.2. Менингит при других инфекционных
| ||||||||||||||||||||||||||||||||||||||||||
Серозный менингит проявляется воспалением оболочки головного мозга, спровоцированным действием патогенных бактерий, грибков и вирусов. Болезнь считается характерной для детей 3-8 лет, у взрослых болезнь не встречается. Для серозного менингита МКБ-10 (международный классификатор болезней) отводит код A87.8.
Особенности патологии
Особенности болезни заключаются в характере ее развития. Эта форма менингита развивается стремительно, однако без ярко выраженной симптоматики. Симптомы этого заболевания:
- тошнота;
- рвота;
- головные боли без точной локализации;
- общее недомогание;
- повышение температуры тела.
Менингеальных осложнений при серозной форме болезни не наблюдается. Патология не провоцирует нарушение мышления, спутанность сознания и другие симптомы, характерные для менингита.
Постановка диагноза
Поводом для обращения к врачу являются жалобы ребенка на головную боль, которая сопровождается рвотой, тошнотой и общим недомоганием. Первичный осмотр проводит детский терапевт, который затем направляет к неврологу для детального обследования.
После бактериологического исследования спинномозговой жидкости ставится диагноз и назначается лечение.
Код по МКБ-10
Серозный менингит чаще провоцируют вирусы. Однако воспаление может начаться из-за бактериального или грибкового поражения мозговых оболочек. Из-за того, что серозный менингит может быть вызван различными патогенными факторами, он не имеет точной классификации по МКБ-10 и относится к категории «другой вирусный менингит».
Болезнь значится под кодом А87.8, где А87 – это классификация вирусных поражений мозга, а цифра 8 означает вирусное воспаление головного мозга, спровоцированное действием других вирусов, не учтенных в классификаторе.
Если воспаление вызвано бактериальным поражением, оно классифицируется как G00.8. Такая маркировка описывает гнойный менингит (класс G00), спровоцированный другими бактериями (на это указывает цифра 8 в коде).
Лечение патологии

Лечение заболевания начинается после определения причины воспалительного процесса. Если менингит спровоцирован действием вируса, назначается противовирусная терапия. При бактериальном заболевании применяют антибиотики, а при грибковом поражении – специальные антимикотики, направленные на борьбу с конкретным видом грибка.
Помимо лечения, направленного на ликвидацию причины заболевания, применяют симптоматическую терапию, позволяющую в кратчайшие сроки улучшить самочувствие пациента. Вирусное и бактериальное поражение мозга может сопровождаться повышением температуры, поэтому дополнительно назначают жаропонижающие лекарства. Для улучшения мозгового кровообращения часто применяют лекарства группы ноотропов. Терапия обязательно дополняется приемом витаминных комплексов с содержанием витаминов группы В в составе.
При своевременном лечении патология успешно проходит, не вызывая осложнений.
Серозный менингит
Серозный менингит - это болезнь, которая носит инфекционный характер, и провоцируется возникновением вирусов. Поражению подвергаются твердые оболочки головного мозга. Патология является опасной для жизни и здоровья организма человека в целом.
Первичный характер может начаться из-за вируса, а вторичный возникает как следствие других нарушений.
Симптомы патологии описывал еще Гиппократ. История болезни серозного менингита, говорит о том, что на протяжении долгого времени вспышки вируса зафиксированы то в США, то в странах Африки. Лекарств от данного недуга еще не было, и больных пытались излечить народными средствами, что не приносило результата.

Особенно заболеванию подвержены дети от 3-х до 6-ти лет, реже страдают школьники, иногда вирусный менингит регистрируется у взрослых.
Выделяются способы заражения:
- Воздушно – капельный. Передается при чихании, кашле.
- Контактный. При несоблюдении личной гигиены.
- Водный. Инфекцию можно получить летом, искупавшись в реке/озере.
Серозное воспаление имеет свойство вызвать отек головного мозга.
В зависимости от причины возникновения серозного менингита, источники заболевания делятся на:
- вызванные вирусами, коксаки, Echo;
- бактериальные. Возбудителями являются сифилис, туберкулез.г
- грибок, кандид и прочие.
Патология никогда не проявляется внезапно, у него всегда имеется продромальная стадия. У человека, начинается недомогание, повышение температуры тела, отсутствие аппетита. Наряду с этими симптомами, также встречается:
- Сонливость;
- Потеря интереса к окружающим событиям;
- Слабость организма.
- У детей возможны проявления судорог конечностей;
- Боли в животе;
- Становится высокой чувствительность глаз, кожи, слуха;
- В ротовой полости может обнаружиться покраснения миндалин, неба, глотки;
- У маленьких пациентов, а в особенности тех, кто родился недавно, менингит может проявляться и в воспалении сердечной мышцы.
По истечении определенного времени, симптомы не оставляют организм, а наоборот идут на усиление. Пациент с серозным менингитом, часто страдает от болей в висках и затылочной части, которые имеют продолжительный характер. Повышенная температура не снижается даже при помощи таблеток. Появляется тошнота и частые рвотные позывы у определенного количества пациентов серозный мененгит может проявиться в виде запора. Миальгия - боль в мышцах тела.
Отсутствует возможность максимально наклонить голову, согнуть шею, так как, мышцы на затылке находятся в напряженном состоянии.

Важно! Симптомы серозного менингита, являются схожими с менингеальной формой клещевого энцефалита, такое заболевание также имеет сезонное проявление, и, как правило, возникает у детей и взрослых в теплый летний период времени.
Острая форма серозного менингита это очень опасная патология, и последствия проявляются долгое годами после того, как пациент уже излечился. В организме находится возбудитель, который может спровоцировать повтор серозного менингита.
Профилактика и санитарные правила
- Запретить детям в возрасте 3-6 лет купание в реках и озерах;
- Не пить воду из – под крана, допустимо употреблять только кипяченую;
- Мыть овощи и фрукты;
- После каждого посещения общественного места мыть руки с мылом;
- Вести активный образ жизни, иметь в своем рационе каши, овощи, фрукты, рыбу, весь перечень полезных продуктов, наряду с этим активно заниматься спортом.
Код по МКБ 10
По международной классификации болезней 10-го пересмотра серозный менингит имеет коды:
- A87.0+ Энтеровирусный (G02.0*). Менингит, вызванный вирусом Коксаки,ЕСНО-вирусом
- A87.1+ Аденовирусный (G02.0*)
- A87.2 Лимфоцитарный хориоменингит (лимфоцитарный менингоэнцефалит)
- A87.8 Другой вирусный менингит
- A87.9 Неуточненный
Диагностика
Для обнаружения такого заболевания используется серологическая диагностика на начальной стадии. Она способна обнаружить в организме у потенциального больного антитела которые побуждают возникновение болезни. Далее пациенту назначается бактериологический анализ крови.
Точные результаты дает пункция спинномозговой жидкости, ликвор определяет гнойные и серозные менингиты. МРТ (магнитно – резонансная томография), назначается с целью отследить состояние головного мозга в целом, и определить существуют ли поражения. Специалистами будут выданы направления на сдачу анализов крови.

Лечение серозного менингита необходимо начинать, чем раньше, тем лучше. В случае острой формы пациент направляется в стационар. При любой степени тяжести болезни, будет назначена антибактериальная терапия. Виды антибиотиков подбираются индивидуально.
В случае если у ребенка возникли симптомы серозного менингита, необходимо без промедления вызвать скорую помощь, с дальнейшей госпитализацией. Карантин объявляется для людей контактировавших с пациентом.
Вирусная природа патологии лечится противовирусными препаратами. При более серьезных формах назначается введение в вену солевых растворов, жаропонижающее. Бактериальный менингит искореняется антибиотиками в совокупности с витаминами.

Осложнения
Воспаления не часто вызывает осложнения. Однако, несмотря на то, что болезнь является доброкачественной, не стоит забывать, что оно может спровоцировать инфекционный процесс в головном и спинном мозге, и это приведет к плохим последствиям.
У детей, вследствие осложнений наблюдаются нарушения зрения, боли в висках, головокружения, а также скачки давления.
Как показывает статистика, большинство случаев серозного менингита заканчивались благополучно. Исключениями были прецеденты, когда страдала нервная система наряду с миокардитом, такое явление может обернуться летальным исходом. Однако, если вовремя диагностировать данный недуг, последствий не возникнет.
Правильное лечение гарантирует пациенту любого возраста избавиться от заболевания. Главным является-то, чтобы своевременно диагностировать серозный менингит, и начать тщательно бороться с ним. Не стоит самостоятельно принимать лекарственные препараты, и ставить диагнозы себе и своему ребенку. Советуем без промедлений, обратится к врачу – специалисту, который правильно и грамотно поставит вам диагноз и пропишет действенное лечение.
Непиогенный менингит
Определение и общие сведения [ править ]
Острый серозный менингит вызывают различные вирусы.
Этиология и патогенез [ править ]
Наиболее часто (70-80% всех случаев) возбудителями серозных менингитов становятся энтеровирусы ECHO и эпидемического паротита. Известны также острый лимфоцитарный хориоменингит, гриппозные, парагриппозные, аденовирусные, герпес-вирусные менингиты, вызванные вирусом клещевого энцефалита, и др.
Клинические проявления [ править ]
В клинической картине заболевания в большей или меньшей степени выражены менингеальные симптомы и лихорадка, что нередко сочетается с генерализованным поражением других органов. При вирусных менингитах возможно двухфазное течение заболевания.
Непиогенный менингит: Диагностика [ править ]
В неврологическом статусе наряду с менингеальными явлениями возможны признаки поражения центральной и периферической нервной системы. В ликворе обнаруживают лимфоциты, часто этому предшествует смешанный плеоцитоз с преобладанием нейтрофилов. При серозных менингитах вирусной этиологии в ликворе часто определяют повышенное содержание белка. Возбудитель серозного менингита выявляют при вирусологическом и серологическом исследовании (полимеразная цепная реакция, иммуноферментный анализ).
Дифференциальный диагноз [ править ]
Непиогенный менингит: Лечение [ править ]
Специфическая терапия вирусных серозных менингитов направлена непосредственно на вирион, находящийся в стадии активного размножения и лишённый защитной оболочки.
Принципы терапии серозных менингитов, направленные на предупреждение или ограничение формирования необратимых церебральных расстройств, следующие: охранительный режим, применение этиотропных препаратов, уменьшение внутричерепного давления, улучшение кровоснабжения мозга, нормализация метаболизма мозга.
Больные менингитом должны находиться на постельном режиме до окончательного выздоровления (до полной нормализации ликвора), несмотря на нормальную температуру тела и исчезновение патологических симптомов. В качестве средств этиотропной терапии рекомбинантные интерфероны. В тяжёлых случаях, при угрозе витальным функциям, назначают иммуноглобулины внутривенно.
Применять антибиотики при серозных вирусных менингитах целесообразно лишь при развитии бактериальных осложнений. В комплексе лечения вирусных менингитов обязателен охранительный режим на 3-5 нед. При необходимости назначают дезинтоксикационную и симптоматическую терапию. При внутричерепной гипертензии (повышении ликворного давления >15 мм рт.ст.) применяют дегидратацию (фуросемид, ацетазоламид).
Проводят разгрузочную люмбальную пункцию с медленным выведением 5-8 мл ликвора. В тяжёлых случаях (при осложнении менингита или энцефалита отёком головного мозга) используют маннитол.
Обязательно при серозных менингитах использование препаратов, улучшающих нейрометаболизм: ноотропов в сочетании с витаминами. В острый период возможно внутривенное введение этилметилгидроксипиридина сукцината 0,2 мл/кг в сут детям и 4-6 мл/сут — взрослым.
При наличии очаговых симптомов среди нейрометаболических средств предпочтение следует отдавать центральному холиномиметику холина альфосцерату (назначают в дозе 1 мл/5 кг массы тела внутривенно капельно, 5-7 вливаний, затем внутрь в дозе 50 мг/кг в сут до 1 мес).
Профилактика [ править ]
Противоэпидемические мероприятия проводят в соответствии с особенностями этиологии и эпидемиологии менингита. При возникновении острого лимфоцитарного хориоменингита основное внимание уделяют борьбе с грызунами в жилых и служебных помещениях, при менингитах другой этиологии — повышению неспецифической резистентности организма, а также специфической профилактике.
Симптомы и лечение серозного менингита

Серозный менингит у детей и взрослых (код по МКБ – 10-G02.0) – это острое воспаление оболочек мозга. Заболевание имеет сезонный характер и обычно диагностируется в теплое время года. Больше всего ему подвержены дети, независимо от возраста, посещающие детские коллективы. При своевременном лечении, болезнь быстро отступает, не оставляя последствий. Если же терапия была запоздалой или некачественной, то у больного возможны серьезные осложнения.
Что такое серозный менингит и как им можно заразиться?
Серозным менингитом принято называть поражение воспалительного характера, которое стремительно развивается в мозговой оболочке. Спровоцировать его могут бактерии, вирусы и грибки. Чаще всего причиной становится энтеровирус, который очень заразен и получить его можно:
- Контактным путем, при употреблении немытых овощей и фруктов, а также воды, в которой может находиться возбудитель или пренебрегая правилами личной гигиены.
- Воздушно-капельным путем. Если больной чихает, кашляет или даже просто разговаривает, возбудитель попадает в воздух и может передаваться другим людям, оседая на слизистой дыхательных путей.
- Водный путь. Во время купания в грязном водоеме может произойти заглатывание воды, в которой будет находиться возбудитель. При этом опасности больше подвержены лица с нарушениями в работе иммунной системы.
Подробнее о патологии смотрите в видео:
Самую большую угрозу болезнь представляет для детей до 1 года, когда она может стать причиной зрительных и слуховых нарушений, а также привести к задержке в развитии.
Симптомы заболевания
Инкубационный период серозного менингита в среднем составляет от 2 до 4 дней. После которого, сразу же ярко проявляются его симптомы:
- Лихорадка – обязательный симптом серозного менингита. В большинстве случаев, температура может достигать 40 градусов. Спустя несколько дней она снижается, но потом может вновь подняться. В таком случае говорят о второй волне развития серозного менингита.
- Сильная головная боль, которая возникает в височной области и далее распространяется на всю поверхность головы. У больного, особенно ребенка этот симптом может усиливаться при движении, ярком освещении или шуме. Никакие лекарственные препараты не могут снизить болевых ощущений. Больной испытывает небольшое облегчение в темной и тихой комнате.
- У ребенка нередко наблюдаются судороги. Малыши становятся вялыми и капризными, у них обычно возникает беспричинный плач.

- Общая слабость, мышечная боль и другие признаки интоксикации – неотъемлемые симптомы недуга.
- Нарушение пищеварения – тошнота, рвота, диарея.
- У ребенка ярко выражены симптомы ОРВИ – кашель, насморк, затруднено глотание.
- Повышенная чувствительность кожи.
- У грудничков наблюдается выпячивание родничка.
- Сонливость и нарушения сознания.
- При поражении нервных окончаний у пациента возникают симптомы неврологического характера: косоглазие, парезы или паралич.

- У больного серозным менингитом ребенка происходит сильное напряжение шейных мышц, возникает их ригидность – невозможность опустить вниз к груди подбородок.
- Симптом Кернинга, когда пациент не может согнутые в коленях ноги полностью разогнуть.
- Симптом Брудзинского – при вытягивании согнутой ноги, рефлекторно происходит сгибание второй ноги или при сгибании головы, рефлекторно происходит сгибание ног.
Возможные осложнения
Для взрослых пациентов серозный менингит практически не опасен. А вот для детей, особенно первых лет жизни, последствия серозного менингита могут очень серьезными. Чаще всего осложнения наблюдаются при несвоевременной или неквалифицированной терапии, или же в случае несоблюдения назначений врача. Появиться они могут при тяжелом воспалительном процессе. При этом:
- Происходит поражение слухового нерва, развивается тугоухость, нарушается координация движений. В некоторых случаях такие изменения носят необратимый характер.
- Нарушаются зрительные функции – возникает косоглазие, снижается острота зрения. Со временем зрение восстанавливается.
- Развивается артрит.
- Возникает пневмония.
- Возможен эндокардит.
- Повышается вероятность возникновения инсульта.
- Наблюдаются эпилептические припадки.
- Диагностируется повышение внутричерепного давления.
- Возникает отек легких или мозга, что приводит к летальному исходу.
Если серозный менингит, особенно у ребенка был диагностирован в короткий срок и сразу же начато квалифицированное лечение, то серьезных нарушений быть не должно.
Последствия патологии
При соблюдении назначенного лечения и реабилитации пациента, последствия могут проявиться только у половины из них. Как правило, среди таких симптомов: головные боли, слабость, мышечные спазмы и снижение памяти. Если серозный менингит привел к осложнениям, то возможны потеря слуха или зрения. Но такие последствия встречаются крайне редко.

После выздоровления, больной, особенно ребенок, независимо от этиологии заболевания, нуждается в особом уходе. Ему может быть назначена система восстановления, которая состоит в приеме витаминно-минеральных комплексов, полноценном питании, посильных физических нагрузках, длительном пребывании на свежем воздухе и специальных занятиях, целью которых является восстановление нормального мышления.
Диагностика заболевания
Основная диагностика серозного менингита заключается в проведении люмбальной пункции, когда делается забор ликвора из спинномозгового канала. Такой анализ позволяет выявить возбудителя, исключить гнойный менингит и подобрать подходящий в конкретном случае препарат. Если пункция не может быть сделана по определенным медицинским показаниям, может быть проведен забор слизи из носоглотки.

Серозный менингит у взрослых и детей лечится в условиях стационара. Основное лечение заключается в снижении внутричерепного давления, что позволит облегчить состояние пациента. Хороший эффект дает спинномозговая пункция.
Из медицинских препаратов могут быть назначены:
- Противовирусные («Ацикловир»), антибактериальные («Цефтриаксон») или противогрибковые («Фторцитозин») препараты, в зависимости от того, что стало возбудителем серозного менингита.
- Жаропонижающие средства.
- Дегитратационные препараты («Диакарб»).
- Иммуноглобулины.
- Противорвотные средства.
О симптомах, причинах, диагностике, лечении и профилактике заболевания смотрите в нашем видео (подробное видео на русском языке, с комментариями врачей):
- Нестероидные противовоспалительные препараты.
- Анальгетики.
- Седативные средства.
- Антигистаминные препараты («Димедрол»).
- Миорелаксанты, которые помогают снизить частоту и проявление судорог.
- Дезинтоксикационные препараты («Полисорб»).
- Глюкокортикоиды.
- Витаминно-минеральные комплексы.
- Оксигенотерапия.
Профилактика
Основная профилактика серозного менингита сводится к тому, чтобы не допустить попадание в организм человека возбудителя болезни. Можно выделить следующие правила профилактики:
- Запрет на купание в естественных водоемах, если оно загрязнено.
- Для питья допускается использовать только очищенную или кипяченую воду.
- Все овощи и фрукты должны быть тщательно вымыты перед употреблением. Остальные продукты должны подвергаться термической обработке.
- Соблюдение правил гигиены, которая заключается в мытье рук с моющим средством перед принятием пищи, после посещения туалета и людных мест.
- Соблюдение режима дня и полноценный сон (не менее 10 часов для ребенка и 8 – для взрослого).

- Ведение активного образа жизни и закаливание организма.
- Обеспечение полноценного питания и дополнительный прием поливитаминов.
- Ограничение посещения мест массового скопления людей при сезонной вспышке серозного менингита.
- Регулярное мытье игрушек ребенка и проведение влажной уборки в комнате, где он находится.
- Не разрешать ребенку длительно играть за компьютером или с гаджетами, потому что это нередко приводит организм в стрессовое состояние, в результате которого снижаются защитные силы иммунной системы.
В связи с тем, что серозный менингит может быть вторичным, необходимо своевременно проводить лечение вирусных заболеваний: гриппа, ветряной оспы, паротита и кори. Это даст возможность не допустить возникновения у ребенка или взрослого воспалительных процессов в мозговых оболочках.
Практически всегда, серозный менингит успешно лечится и имеет положительную динамику. Однако результат будет зависеть от того, на каком этапе больной обратился за медицинской помощью, насколько правильным было лечение и в каком состоянии находится иммунная система пациента. Если поражение мозговых оболочек было негнойным, то стойких осложнений в таком случае не возникает. Обычно заболевание лечится сравнительно быстро и не приводит к рецидивам.
В случае если первопричиной стал туберкулез, то без особой терапии серозный менингит приводит к летальному исходу. Лечение в таком случае будет продолжительным, а период реабилитации будет длиться не менее 6 месяцев. Если пациент будет соблюдать все медицинские предписания, то такие последствия, как потеря слуха, зрения или памяти, со временем пройдут.
Серозный менингит по мкб
Серозный менингит (МКБ-10-G02.0). Первичный серозный М. в большинстве случаев вызывается вирусами (энтеровирусами Коксаки и ECHO, вирусами паротита, полиомиелита, клещевого энцефалита, лимфоцитарного хориоменингита). Вторичный серозный М. может осложнять брюшной тиф, лептоспироз, сифилис и другие инфекционные заболевания как проявления общей неспецифической реакции мозговых оболочек.
Ведущим патогенетическим механизмом серозного М., определяющим тяжесть симптоматики, является острое развитие гипертензивно-гидроцефального синдрома, не всегда соответствующего степени цитологических сдвигов в цереброспинальной жидкости. Плеоцитоз представлен лимфоцитами (в первые дни может быть немного нейтрофильных гранулоцитов) от 0,1 х 109/л до 1,5 х 109/л; содержание белка незначительно повышено, может быть нормальным или даже пониженным за счет разведения обильно секретируемой жидкостью.
Патоморфология : отечность и гиперемия мягкой и паутинной мозговых оболочек, периваскулярная диффузная инфильтрация лимфоцитарными и плазматическими клетками, местами мелкоточечные кровоизлияния. В сосудистых сплетениях мозговых желудочков такие же изменения. Желудочки несколько расширены.
Клиника серозного М. характеризуется сочетанием общеинфекционных, гипертензивно-гидроцефальных и менингеальных симптомов различной степени выраженности. Латентные формы (только с воспалительными изменениями в цереброспинальной жидкости) встречаются в 16,8 % случаев (по Ямпольской). При манифестных формах в 12,3 % случаев преобладают гипертензивные явления, в 59,3 % - сочетание гипертензивных и менингеальных симптомов, в 11,6 % - и энцефалитических. У детей первого года жизни характерны беспокойство, болезненный крик, выбухание большого родничка, симптом заходящего солнца, тремор, судороги. У детей более старшего возраста - головная боль, рвота, возбуждение, беспокойство (иногда застывшая защитная поза). Могут быть застойные явления на глазном дне. Давление цереброспинальной жидкости повышено до 300-400 мм вод.ст.
Течение серозного М. чаще благоприятное. Через 2-4 дня исчезают общемозговые симптомы. Иногда возможен второй подъем температуры тела, появление общемозговых и менингеальных симптомов на 5-7-й день. Цереброспинальная жидкость санируется к концу 3-й недели.
У маленьких детей возможны судороги , оглушенность, у детей старшего возраста - возбужденное состояние, делирий при тяжелом течении заболевания, энцефалитические реакции при неблагоприятном преморбидном состоянии. Давление цереброспинальной жидкости повышено до 250- 500 мм вод. ст., содержание белка 0,3-0,6 г/л. Цитоз от 0,1 х 109/л до 1,5 х 109/л, у детей младшего возраста значительно выше, но нормализуется быстрее. Острый период длится 5-7 дней, температура тела падает литически на 3-5-й день, менингеальные симптомы исчезают к 7-10-му дню, с 12-14-го дня остаточный цитоз составляет до 0,1 х 109/л, слабо положительные глобулиновые реакции. Появление симптомов энцефалита наряду с убыванием признаков менингита (усиление сухожильных рефлексов, спастичность в конечностях, клонус стоп, интенционный тремор, нистагм, атаксия, психосенсорные расстройства) свидетельствует о паротитном менингоэнцефалите, но через 2 нед они угасают, изолированные невриты сохраняются до 1-2 мес, полирадикулоневриты - до 1-6 мес, исход обычно благоприятный. Этиологию паротитного М. устанавливают на основании эпидемиологических и клинических данных, в сомнительных случаях с помощью серологических исследований (нарастание титра антител в парных сыворотках крови более чем в 4 раза, задержка реакции гемагглютинации и связывания комплемента).
Лимфоцитарный хориоменингит (острый асептический), МКБ-10-G02.8 - зоонозная вирусная инфекция. Инфицирование происходит через вдыхаемую пыль или продукты, зараженные мышиными экскрементами, реже при укусе насекомых. Возбудитель не строго нейротропен, поэтому проявляется заболевание через 8- 12 дней (инкубационный период) генерализованным интоксикационным процессом: гипертермией, патологическими изменениями ряда органов (легких, сердца, слюнных желез, яичек). Лимфоцитарный хориоменингит возникает при проникновении через гематоэнцефалический барьер вируса, вызывающего воспалительные изменения в сосудистых сплетениях желудочков мозга, мягких мозговых оболочках, а в ряде случаев и веществе головного и спинного мозга. При затяжном и хроническом течении заболевания возможны облитерация субарахноидальных пространств, глиоз и демиелинизация в мозговом веществе.
Клиника . Заболевание начинается остро, без продромальных явлений с картины гриппа, пневмонии, миокардита. Озноб сменяется высокой температурой тела. С 1-го дня отмечаются менингеальные явления, диффузная головная боль, тошнота, рвота. При тяжелом течении заболевания наблюдаются возбуждение, галлюцинации с последующей утратой сознания. Через 8- 14 дней от начала заболевания температура тела снижается до субфебрильной.
Серозный менингит вирусной этиологии, как правило, имеет инкубационный период, варьирующий от 3 до 18 дней. Характерна острая манифестация заболевания с подъема температуры тела до 40°С, интенсивной цефалгии (головной боли), интоксикационного симптомокомплекса. Последний проявляется разбитостью, общей слабостью, миалгией и артралгией. Может наблюдаться двухволновая температурная кривая со спадом на 3-4-й день и повторным подъемом через несколько суток. Цефалгия носит постоянный изматывающий характер; усугубляется при движениях головой, ярком свете, резких звуках и шуме; не купируется анальгетиками. Отмечается анорексия, тошнота, неоднократная рвота. Характерным симптомом выступает общая и кожная гиперестезия - болезненное восприятие раздражителей (звуков, света, прикосновений). Пациентам лучше находиться в тихом и затемненном помещении.
Серозный менингит зачастую сопровождается проявлениями ОРВИ: ринитом, кашлем, першением в горле Могут возникать симптомы поражения черепно-мозговых нервов: диплопия, косоглазие, затрудненное глотание, опущение верхнего века. Типичной является поза пациента - лежа на боку с прижатыми к туловищу конечностями и запрокинутой головой (т. Н. «поза легавой собаки»). Отмечается напряжение (ригидность) заднешейных мышц, не позволяющее пациенту наклонить голову вперед так, чтобы его подбородок достал грудь. Возможна легкая оглушенность больного, сонливость. При констатации более тяжелых расстройств сознания (сопора или комы) следует думать о наличии другого заболевания.
